НАЦИОНАЛЬНЫЙ ГОСПИТАЛЬ МЦ УДП РК
НАЦИОНАЛЬНЫЙ ГОСПИТАЛЬ МЦ УДП РК



В последние несколько лет люди очень активно стали принимать различные БАДы, в том числе и витамин D. Отсюда возникают вопросы: зачем он нам нужен, как его принимать и как понять, что его нам не хватает?
Витамин D выполняет в организме ряд важных функций. В первую очередь – он поддерживает в крови необходимый уровень кальция, фосфора и магния, способствуя их усвоению из пищи и сохранению структуры костей. Как препарат от рахита витамин D был открыт немецким химиком Адольфом Виндаусом, который в 1928 году получил за него Нобелевскую премию.
Кроме того, он участвует в укреплении иммунитета, помогает бороться с атеросклерозом, улучшает память и когнитивную функцию, улучшает качество кожи и волос, участвует в сохранении мужской и женской фертильности. Витамин D 3 поддерживает эластичность сосудов, улучшает вязкость и свертываемость крови. Дефицит витамина D ассоциируется с остеопорозом, более частым развитием рака, аутоиммунных, инфекционных и сердечно-сосудистых заболеваний. Особенно опасен дефицит витамина в первый год жизни ребенка, когда происходит быстрый рост костной ткани.
Витамин D уникален тем, что он единственный, который вырабатывается в организме самостоятельно под действием ультрафиолетовых лучей солнечного света.
Пути поступления витамина D в организм:
– частично синтезируется в коже под воздействием солнечных лучей,
– поступает с пищей,
– поступает с активными пищевыми добавками.
С биохимической точки зрения витамин D — не совсем витамин. Он объединяет в себя несколько проактивных веществ, которые составляют группу витамина D. В нее входят:
Холекальциферол (D 3) – синтезируется в коже под действием ультрафиолетовых лучей, а также поступает в организм с пищей. Эргокальциферол (D 2) – поступает в организм только с пищей. Пройдя в организме ряд превращений в печени и почках, они преобразуются в настоящий витамин D.
Витамин D жирорастворимый, это способствует его лучшему усвоению с жирной пищей. Много его содержится в жирных сортах морской рыбы, устрицах, рыбной икре, яичном желтке и молочных продуктах. Запасы витамина D, накопленные организмом в течение лета, могут постепенно расходоваться в зимние месяцы.
Но нужно помнить, что для синтеза витамина D важно не просто количество солнечных дней, а интенсивность инсоляции лучами определенного ультрафиолетового спектра. Но это не говорит о том, что надо как можно дольше находиться под солнечными лучами с открытыми участками тела, т.к. это грозит солнечными ожогами, риском рака кожи и другими неприятностями.
Кроме того, для синтеза витамина D имеет значение цвет кожи человека. Смуглый цвет, интенсивный загар, высокая облачность, смог, использование солнцезащитных кремов, закрытая одежда снижают интенсивность синтеза витамина D до 75%.
Как понять, что у человека есть дефицит витамина Д и что делать, для того чтобы нормализовать его уровень?
Хотя наша кожа и синтезирует витамин D, этого количества не бывает достаточно. Получить его в нужном количестве с пищей при скудном рационе тоже является проблематичным, т.к. оно может покрыть лишь около 20% потребности организма в солнечном витамине. Снижено поступление витамина D у людей с заболеваниями кишечника, печени и почек и паращитовидных желез (гиперпаратиреоз, гипопаратиреоз), т.к. они участвуют в регуляции обмена кальция и фосфора. А ещё существенно снижается синтез витамина D у людей в возрасте старше 65 лет.
Выходит, что витамин D — один из немногих витаминов, которые необходимо получать дополнительно в профилактических дозах.
Но всем ли нужно принимать витамин D и в каких дозах?
Однозначного ответа нет, ведь уровень витамина D зависит от ряда факторов, считая образ жизни человека, наличие световых дней в году, состояния здоровья, характера питания.
Нужно понимать, что дефицит витамина D является показателем плохого здоровья, а не его причиной. Его дефицит обычно испытывают люди, которые мало двигаются, не гуляют на свежем воздухе или плохо питаются. Чаще это происходит не потому, что у них низкий уровень витамина D, а потому что у них нездоровый образ жизни.
Согласно действующим рекомендациям эндокринологов, взрослым людям для профилактики дефицита витамина D ежедневно получать не менее 600—800 МЕ, беременным и кормящим матерям – 800-2000 МЕ/сут. Прием дополнительных препаратов кальция не требуется, если придерживаться полноценного сбалансированного разнообразного рациона.
Как можно узнать свой уровень витамина D?
Для этого надо сдать анализ крови из вены на витамин D – 25 (ОН)D (кальциферол).
Норма содержания витамина D в крови составляет от 30 до 100 нг/мл, уровень 10-30 нг/мл считается недостатком, 0-10 нг/мл – дефицитом. Концентрации 100 нмоль/л уже передозировка , при этом возможен токсический эффект. Безусловно токсичная концентрация — 200 нмоль/л. Если Вы уже принимаете витамин D, то анализ рекомендуется проводить, как минимум, через три дня с момента последнего приема препарата.
Когда и кому необходимо исследовать свой витамин D?
Передозировка витамина D.
Витамин D, конечно, полезен, но при его неправильном и избыточном применении можно нанести вред организму. Принимать витамин D необходимо только по назначению врача, аккуратно соблюдая рекомендации, так как при неправильном применении может развиться гипервитаминоз. Признаки гипервитаминоза – снижение аппетита, беспокойство, мышечная слабость, нарушение сна, запоры, тошнота, рвота. Поэтому, во время приема витамина D необходимо периодически исследовать его уровень в сыворотке крови и не допускать передозировки.
Если вы подозреваете дефицит или избыток витамина D в организме, проконсультируйтесь с терапевтом или эндокринологом. Врач подробно вас расспросит о симптомах, при необходимости назначит лабораторные исследования, объяснит возможные причины таких состояний и назначит лечение.
Однако, необходимо помнить, что лучший способ коррекции любой витаминной недостаточности – это здоровый образ жизни и полноценное сбалансированное питание, которые позволят естественным путем восполнять недостаток витаминов и микроэлементов. Берегите себя и будьте всегда здоровы!
Алкаубаева А.К., резидент – терапевт 2 курса НАО «КазНМУ им.С.Д. Асфендиярова»
Смаилова Ф.К., врач здорового образа жизни
Питание и нутритивная поддержка – это не просто базовые потребности человека, но и эффективный терапевтический инструмент современной медицинской помощи, особенно в отношении пациентов с онкологическими заболеваниями.
Развитие недостаточности питания является одной из основных проблем у онкологических больных в активной стадии заболевания. Наиболее тяжелая ситуация возникает у пациентов с опухолями пищевода, желудка, карциномой поджелудочной железы. Во время лечения онкозаболеваний организм больного остро нуждается в энергетических и пластических ресурсах, что является прямым показанием для применения нутритивной поддержки.
Нутритивная поддержка – это система лечебного питания для онкобольных, которая удовлетворяет потребности организма. С ее помощью противодействуют прогрессирующей потере веса и истощению, которые сопутствуют болезни. Контроль недостаточности питания проводят в течение всего времени лечения.
Злокачественные опухоли существенно влияют на состояние питания пациентов и приводят к ухудшению нутриционного статуса в виде снижения аппетита, нарастания диспепсических жалоб, ограничение активности и качества жизни, ухудшения самочувствия, увеличивают побочные реакции, связанные с лечением, снижают выживаемость.
Почти 80% пациентов с опухолями желудочно-кишечного тракта на момент постановки диагноза имеют потерю веса.
Нутриционная терапия нужна для обеспечения организма энергией и питательными веществами и направленна против развития раковой кахексии. Основными её целями у онкологических пациентов являются:
Прежде чем начать нутриционную поддержку доктора изучают состояние пациента в соответствии с рекомендациями Европейской рабочей группы по изучению онкозаболеваний, оценивают нутриционный статус и степень тяжести заболевания. Это проводится для выявления тех пациентов, которые получат наибольшую пользу от применения нутритивной поддержки.
Нутриционный статус определяется по степени потери подкожных жировых запасов, состоянию мышц, кожных покровов, лабораторных показателей, после чего лечащий врач подбирает вариант лечебного питания.
Кроме естественного пути поступления пищи в организм в медицине используется лечебное питание в виде различных специальных смесей, содержащих все необходимые человеку вещества.
Смеси могут доставляться в организм через естественные пищевые пути — энтерально (т.е. внутрь через рот), а могут при помощи капельниц сразу в кровь — парентеральный путь.
Энтеральное питание предполагает либо самостоятельное употребление смеси в виде питья или же кормление через трубку – зондовое питание, когда питательные смеси доставляются сразу в желудок, в том числе через гастростому.
Питание методом сипинга — употребление нужного количества смеси в течение дня небольшими глоточками. Этот метод улучшает переносимость лечебного питания и повышает его усвоение. Если обычного питания недостаточно — дополнительное питание методом сипинга может улучшить общее состояние пациента.
В среднем, после онкологической операции, взрослому необходимо дополнительно получать на каждый килограмм собственного веса не менее 30-40 килокалорий. Точное количество белков, жиров, углеводов и калорий специалист нутрициолог подбирает индивидуально для каждого пациента.
Применение лечебного питания снижает риск развития хирургических осложнений у пациентов, потерявших более 5% веса со времени первых проявлений заболевания. При этом особенно важно начать применение питания своевременно с целью укрепления иммунитета и улучшения состояния пациента. Рекомендуется начинать его за 7-14 дней до планируемой операции.
Доказанные эффекты нутритивной поддержки:
Основные правила проведения лечебного питания.
Своевременное начало нутритивного питания на догоспитальном этапе, в предоперационном периоде и раннем послеоперационном этапе, в период реабилитации и на амбулаторном уровне эффективно помогает избежать критического снижения массы тела, улучшает общее состояние пациента, главным образом-за счет снижения частоты осложнений со стороны желудочно-кишечного тракта.

Человек может долго жить без еды, но голодный «боец» не сможет победить рак. В нашем отделении онкохирургии лечебное и диетическое питание является неотъемлемым компонентом противоопухолевого лечения, как в предоперационном, так и в раннем послеоперационном периоде и во время прохождения реабилитационной терапии.
ИСАКОВА ГАУХАР БАХТАНОВНА к.м.н, врач гастроэнтеролог отделения онкохирургии
РГП на ПХВ «Национальный госпиталь МЦ УДП РК»
Аспирин – лекарственный препарат который активно применяется в большинстве стран мира и знаком, практически, каждому человеку. «Аспирин» – это торговое название препарата, основным действующим веществом которого является ацетилсалициловая кислота (АСК, салициловый эфир уксусной кислоты). По механизму действия аспирин относится к группе неспецифических противовоспалительных препаратов (НПВП), они же – неспецифические противовоспалительные средства (НПВС). Как понятно из названия, эти препараты обладают жаропонижающим, обезболивающим и противовоспалительным действием. Препарат известен уже давно, более 125 лет, а название «Аспирин» впервые было запатентовано немецкой компанией Bayer AG. Аспирин входит в список важнейших лекарственных средств ВОЗ и в перечень жизненно необходимых препаратов. В аптеках его отпускают без рецепта, но все же прием лучше согласовать с лечащим врачом, чтобы уменьшить риск нежелательных побочных эффектов. Если нет противопоказаний, то однократный прием аспирина для снижения температуры или при головной боли вреда не принесет, но длительное самовольное его применение является нежелательным. Особенно это важно помнить тем, кто имеет заболевания желудочно-кишечного тракта, бронхиальную астму или аллергические реакции на лекарства, т.к. аспирин, как и остальные противовоспалительные препараты, при длительном применении может вызвать приступ одышки у пациентов с бронхиальной астмой, обострение гастрита, язвенной болезни и даже вызвать кровотечение из желудочно-кишечного тракта.
За годы применения ацетилсалициловой кислоты в лечебной практике была выявлена её способность препятствовать склеиванию тромбоцитов друг с другом, что приводит к образованию в кровеносном русле тромбов. Этот процесс активации тромбоцитов в медицине называется агрегация, а действие аспирина –антиагрегантным или антитромбоцитарным, антитромботическим. Это свойство аспирина в последние годы стало применяться в кардиологической практике для профилактики осложнений сердечно-сосудистых заболеваний и инсульта. В 2002 году в медицинских журналах была опубликована информация о результатах крупного метаанализа, который показал, что применение антитромбоцитарных препаратов уменьшает риск развития повторного инфаркта миокарда на 30%, а повторного инсульта — на 25%.
Чаще всего в кардиологической практике назначаются Аспирин-Кардио, Тромбо-Асс, Тромбопол, Кардиомагнил и другие. Но, как бы не отличались данные препараты по названию, основным их действующим веществом является ацетилсалициловая кислота и антиагрегантный механизм осуществляется одинаково. Разнообразие названий лекарственного средства связано с тем, что производители ацетилсалициловой кислоты могут состав лекарства дополнять другими вспомогательными компонентами, что и дает возможность менять название. Некоторые формы имеют кишечнорастворимые оболочки, для предотвращения контакта со слизистой желудка, например-Кардиомагнил, Аспирин – Кардио и др.
Для длительного приема аспирин назначается тем людям, у которых высок риск образования тромбов. То есть, аспирин не разжижает кровь, а препятствует образованию сгустков крови в кровеносном русле. В группу риска, которым назначается ацетилсалициловая кислота с целью вторичной профилактики, входят пациенты с такими заболеваниями и состояниями, как:
Рекомендуется назначать ацетилсалициловую кислоту пациентам с метаболическим синдромом, имеющим совокупность таких факторов риска сердечно-сосудистых заболеваний, как избыточный вес или ожирение, гипертония, высокий уровень холестерина и инсулинорезистентность с целью первичной профилактики. Однако, способность аспирина снижать сердечно-сосудистые риски не означает, что препарат можно принимать всем и назначать его себе самостоятельно.
Противопоказания к приему аспирина:
Очень важно помнить, что при одновременном приеме аспирина и антикоагулянтов (ривароксабан, апиксабан, гепарин, варфарин и др.), а также других препаратов НПВС возрастает риск желудочно-кишечных кровотечений. По той же причине аспирин и другие НПВП несовместимы с алкоголем. Аспирин усиливает нежелательные побочные эффекты кортикостероидных гормонов, сахароснижающих (сульфонамиды) и противоопухолевых (метотрексат) препаратов.
Выбор тактики лечения и продолжительности приема решает только лечащий врач после обследования пациента, чтобы исключить противопоказания и возможные негативные эффекты медикамента. Длительность применения препарата зависит от состояния пациента и диагноза. Некоторым категориям пациентов его назначают для пожизненного применения, поэтому надо обязательно знать, как долго его можно принимать, нужно ли делать перерывы, как контролировать эффективность препарата.
Для длительного применения используются низкие дозировки препарата -75 – 100 мг. Принимать рекомендуется через 1,5 – 2 часа после еды запивая достаточным количеством воды. Время суток для приема препарата особого значения не имеет, главное это регулярность. При продолжительных курсах приема препаратов аспирина нужно контролировать общий анализ крови с обязательным подсчетом тромбоцитов. Круг других анализов выберет врач.
При длительном приеме ацетилсалициловой кислоты могут возникнуть изжога, боли в области желудка, аллергические реакции, снижение числа тромбоцитов в крови. Грозным осложнением являются желудочно-кишечные кровотечения, которые проявляются болями в животе, черным (дегтеобразным) стулом, общей слабостью, анемией. При появлении этих симптомов надо прекратить прием препарата и немедленно обратиться к специалисту!
Берегите себя и доверяйте свое здоровье врачам.
Туберкулез – это инфекционное заболевание, возбудителем которого является микобактерия туберкулеза – палочка Коха. Свое название бактерия получила в честь немецкого ученого Роберта Коха, который 24 марта 1882 года в Берлине сообщил о том, что сумел выделить бактерию, вызывающую туберкулез, а в 1905 году за это открытие ему была присвоена Нобелевская премия.
Туберкулез – это опасное заболевание, которое может поражать любые органы и ткани человеческого организма: легкие, кожу, кости, глаза, головной мозг, лимфатические узлы, кишечник, почки. Чаще всего встречается туберкулез легких, который в прежние века называли чахоткой. Туберкулезом болеют не только люди, но и домашний скот (коровы, козы, свиньи и др.).
Пути заражения туберкулезом
Выделяют несколько путей заражения инфекцией:
Как происходит заражение?
Основным источником распространения инфекции является больной туберкулезом человек – бактериовыделитель. Реже источником инфекции может быть больное животное.
Заболевший туберкулезом легких человек во время разговора, кашля и чиха вместе с частицами мокроты выделяет в окружающую среду возбудителя болезни. Микобактерия туберкулеза длительное время сохраняет свои свойства на предметах, пище, в воде. В почве они сохраняются до 6 месяцев, в сыром молоке — до 2 недель, в масле и сыре — до 1 года.
Ультрафиолетовые лучи на микобактерии туберкулеза действуют губительно, прямые солнечные лучи, а также кипячение убивают их в течение 3-5 минут.
Больной открытой формой туберкулеза в течение года может заразить 10 – 15 человек. Не все инфицированные люди заболевают туберкулезом, т.к. здоровая иммунная система подавляет инфекцию и препятствует развитию заболевания. Но если иммунитет ослаблен или контакт с заболевшим очень тесный либо длительный, то заболевание начнет развиваться.
Кто находится в группе риска по туберкулезу:
Симптомы туберкулеза
Признаки туберкулеза неспецифичны, заболевание развивается постепенно, из за чего пациенты длительное время не обращаются за медицинской помощью. К основным жалобам относятся:
Если вы у себя или у своих близких наблюдаете эти симптомы, необходимо немедленно обратиться к врачу.
Диагностика туберкулеза легких
Для диагностики туберкулеза легких проводится флюорография или рентгенография грудной клетки, при необходимости назначается компьютерная томография. Лабораторная диагностика включает в себя исследование мокроты и крови. Для диагностики латентной туберкулезной инфекции и активного туберкулеза применяется квантифероновый тест, основанный на измерении интерферона-гамма в крови. Детям делают пробу Манту (туберкулиновую) или диаскин-тест.
Существуют и другие современные методы исследования, которые назначаются врачом по показаниям.
Профилактика туберкулеза
Заболевание на начальных стадиях не проявляет себя, поэтому особое внимание уделяется профилактическим мероприятиям.
Первое звено в профилактике туберкулеза у детей это вакцинация – прививка БЦЖ (BCG-Bacillus Calmette – Gurin, бацилла Кальмета-Герена, по имени изобретателей вакцины). Она защищает младенцев от тяжелого распространенного туберкулеза. Проводится она всем здоровым детям, не имеющим противопоказаний к вакцинации, на 3-5 день жизни в роддоме. Дети, не получившие прививку БЦЖ в роддоме, должны обследоваться при помощи пробы Манту два раза в год.
Второе звено – это укрепление иммунитета и здоровое окружение, соблюдение правил здорового образа жизни.
Третьим защитным звеном являются регулярные профосмотры, которые помогают выявить заболевание на ранних стадиях, когда ещё нет распада легочной ткани и массивного выделения бактерий, а значит – пациент менее опасен для окружающих и быстрее может начать лечение.
Туберкулезом может заболеть любой человек, даже из вполне благополучных семей, поэтому очень важно начиная с детского возраста поддерживать и укреплять свой иммунитет. Правила эти очень простые и доступные всем без исключения: закаливание организма, занятие физкультурой и спортом, полноценное питание с достаточным количеством витаминов, соблюдение режима труда и отдыха, отказ от вредных привычек, соблюдение правил личной и общественной гигиены.
Помните – туберкулез излечим! Берегите себя и будьте всегда здоровы!
Абидкулова А.Е., участковый врач-терапевт

Здоровье – это самая большая ценность, которую подарила нам природа, оно всегда стоит в приоритете над другими жизненными ценностями. Поэтому 7 апреля является важным праздником для всех, кто бережет свое здоровье и заботится о здоровье своих близких.
Девиз дня в 2024 году “Мое здоровье – мое право” способствует утверждению права всех людей на качественное медицинское обслуживание, просвещение и информацию, достойные условия труда, здоровое экологическое окружение и свободу от дискриминации.
День здоровья напоминает нам о важности укрепления душевного и физического состояния, о повышении иммунитета, а также о необходимости своевременной профилактики заболеваний.
Для того, чтобы оставаться здоровым на долгие годы, мы вам рекомендуем:
Сочетание правильного питания, здоровых привычек и регулярной физической активности – эффективный способ профилактики сердечно – сосудистых заболеваний и активного качественного трудового долголетия.
Берегите себя и будьте всегда здоровы!
Смаилова Ф.К. врач ЗОЖ

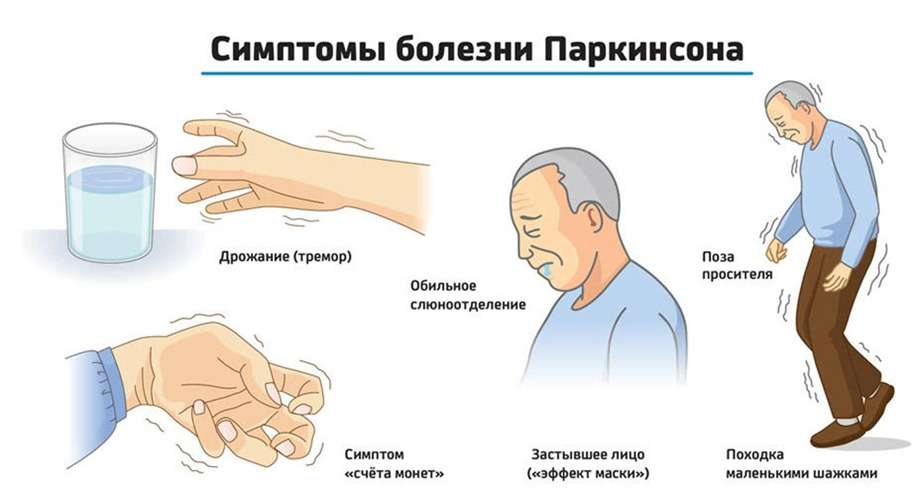
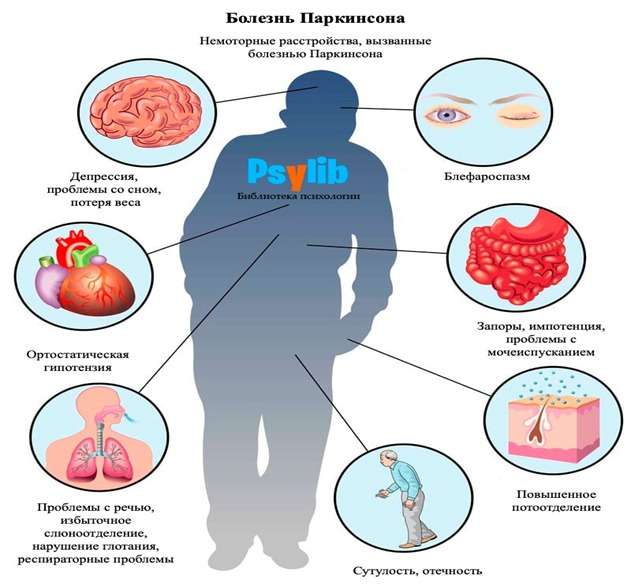
Болезнь Паркинсона (дрожательный паралич) — это прогрессирующее заболевание головного мозга, при котором, в первую очередь, затрудняется двигательная активность и тонус скелетных мышц. Заболевание названо так в честь английского невролога Джеймса Паркинсона, впервые описавшего этот «дрожательный паралич». В основе патологии лежит гибель нервных клеток вырабатывающих химическое вещество – дофамин. Это вещество является нейромедиатором, то есть с его помощью нервные клетки передают друг другу сообщения – нервные импульсы, участвующие в регуляции движений и других функций. Дефицит дофамина приводит к двигательным нарушениям: человеку становится сложнее управлять мышцами, брать предметы в руки, сохранять равновесие. Чем меньше остаётся нервных клеток, тем сложнее контролировать позу, свои движения, регулировать центр тяжести тела, координацию. Одним из основных клинических проявлений паркинсонизма является дрожание рук, пальцев, тела в состоянии покоя – тремор. Эти признаки относятся к моторным симптомам.
Раньше врачи считали болезнь Паркинсона исключительно двигательным расстройством, которое отражается только на способности контролировать движения. Сейчас известно, что при этом заболевании развиваются и немоторные симптомы: повышенная тревожность, депрессия, расстройства сна, речевые нарушения, снижение обоняния, слюнотечение, запоры. При этом, иногда эти признаки могут появиться задолго до классических двигательных нарушений.
Заболевание обычно развивается в возрасте от 50 до 70 лет, но может возникать и у людей более молодого возраста. Оно чаще поражает мужчин, чем женщин.
Причины, приводящие к болезни Паркинсона
Происхождение болезни Паркинсона до конца не изучено, предпологается, что к развитию болезни может привести сочетание нескольких факторов:
Проявления болезни Паркинсона
Всего выделяют до 8 стадий развития болезни Паркинсона с прогрессирующими клиническими проявлениями: от отсутствия явной симптоматики до полного обездвиживания пациента. Наиболее частые проявления:
Один симптом еще не является проявлением болезни, но если у человека появляется сочетание нескольких признаков, необходимо обратиться к невропатологу.
Диагностика болезни Паркинсона полностью базируется на клинических наблюдениях, т.к. при этом заболевании не существует специфических диагностических тестов. Человек, страдающий даже начальной формой заболевания, нуждается в профессиональном осмотре и рекомендации индивидуального курса лечения, поскольку, в противном случае, речь может зайти о серьезных последствиях.
Ибраева А.С., врач невропатолог отделения специализированной медицинской помощи
Каждый год в последнюю неделю апреля проводится Всемирная неделя иммунизации. Целью иммунизации (вакцинации) является спасение и защита жизни людей от вакциноуправляемых инфекций. Благодаря иммунизации удалось ликвидировать оспу, почти победить полиомиелит и обеспечить выживание и процветание большого числа детей, так как вакцинированный ребенок имеет шанс на здоровое и успешное развитие.
Иммунитет – это способ защиты организма от генетически чужеродных веществ, которые называются антигенами. Антигены могут быть экзогенного (внешнего) и эндогенного (внутреннего) происхождения. А защитниками являются некоторые клетки крови и вещества – антитела. По своей структуре антитела это белковые соединения, называемые иммуноглобулинами. Благодаря иммунной системе организм защищен от множества болезнетворных микробов (вирусов, бактерий, грибков, простейших, гельминтов и т. д.) и токсических продуктов их жизнедеятельности. Кроме того, иммунная система способна распознавать и разрушать патологически измененные клетки собственных тканей, которые распознаются ею, как антиген эндогенного происхождения.
Виды иммунитета
У нас существует два вида иммунной системы – врожденный и приобретенный. Совместно взаимодействуя, они обеспечивают иммунный ответ – реакцию организма на внедрение чужеродных агентов.
Врожденный иммунитет формируется у плода во время беременности, когда от матери через плаценту ребенок получает антитела против тех антигенов, с которыми сталкивалась его мать. Антитела передаются также через грудное молоко и молозиво и обеспечивают защиту новорожденного, пока его собственная иммунная система не начнёт вырабатывать свои антитела. Иммунитет новорождённого является пассивным, как правило, он недолговечен и функционирует от нескольких дней до полугода, пока его организм не начнет вырабатывать свои антитела, то есть – формировать приобретенный иммунитет.
Приобретенный, специфический или адаптивный иммунитет – синонимы. Он формируется у человека в течение всей жизни и является уникальным – у каждого человека приобретенный иммунитет будет разным. Адаптивный иммунитет является стойким и эффективно защищает организм от болезнетворных микроорганизмов. Но, для того, чтобы быть полностью эффективным, иммунной системе требуется предварительный контакт с антигеном, так как, для выработки антител ему необходимо определенное время. А далее, при встрече с возбудителем заболевания, последует быстрый ответ, быстрая защита.
Приобретенный иммунитет бывает естественным и искусственным. Естественный иммунитет, в свою очередь, делится на активный и пассивный:
Искусственный иммунитет формируется у человека после постановки вакцин или сывороток. При введении вакцин, которые содержат убитые или очень ослабленные частицы микроорганизмов, иммунные клетки изучают их и начинают вырабатывать против них антитела, формируя специфический иммунитет. Если организм в будущем встретится с реальной инфекцией, готовые защитники окажут иммунный ответ – человек не заболевает либо переносит инфекцию в легкой форме.
Иммунодефициты
Иммунодефицит – это снижение силы иммунной системы, приводящее к снижению защиты организма от патогенных микроорганизмов и проявляющееся повышенной заболеваемостью инфекциями.
Признаки иммунодефицита:
Какие факторы способствуют укреплению иммунитета?
Крепким иммунитетом обладает, примерно, около 10% людей. Столько же людей имеют врожденный иммунодефицит. У остальных 80% сила иммунной системы зависит от условий и образа жизни. Для того, чтобы укрепить иммунитет рекомендуются:
Питание и иммунитет
Различие между вакцинами и сыворотками
Основное отличие вакцины и сыворотки заключается в их составе. Вакцина содержит инактивированные или ослабленные микроорганизмы, которые являются для организма антигеном. В ответ на них синтезируются антитела. Иммунитет формируется медленно, бывает стойким, при некоторых инфекциях – пожизненным. Это свойство лежит в основе вакцинации.
Сыворотки содержат уже готовые антитела, которые обеспечивают защиту уже в день введения, когда необходимо быстро и на короткое время защитить пациента от реального риска инфекции (например, при укусе неизвестного животного для защиты от бешенства, при загрязненных ранах – для защиты от столбняка, при укусах клещей и т.д.). Сыворотки формируют искусственный пассивный иммунитет.
Мы рекомендуем вам заботиться о себе и своих близких, регулярно проходить профилактические осмотры, избегать стрессов, больше двигаться, отказаться от вредных привычек и своевременно вакцинироваться.
Берегите себя и будьте всегда здоровы!
Смаилова Ф.К., врач ЗОЖ
Гигиена рук является одной из важнейших мер по предотвращению распространения инфекционных заболеваний, таких как кишечные инфекции, респираторные инфекции, а также инфекции, связанные с оказанием медицинской помощи (ИСМП).
На момент начала пандемии COVID-19 в мире не существовало лекарств, вакцин от нового вируса. Тогда одним из важнейших и доступных инструментов для предотвращения распространения инфекции оказался всем известный метод — это гигиена рук.
Польза гигиены рук в профилактике инфекционных заболеваний известна с середины девятнадцатого века. В 1847 году основоположник гигиены рук, венгерский врач-акушер Игнац Земмельвейс выступил за мытье рук хлорным раствором в целях снижения высоких показателей смертности в родильных домах. В 1861 году была опубликована его книга, где установлена связь между «родильной лихорадкой» и несоблюдением гигиены рук медицинскими работниками.
В 1854-1856гг. Флоренс Найтингейл внедрила меры гигиены, включая мытье рук персоналом, в госпиталях времен Крымской войны и статистически доказала, что эти меры снизили смертность среди солдат.
Со временем фактические данные подкреплялись доказательной базой, что гигиена рук помогает предотвратить целый ряд респираторных и кишечных заболеваний, а также играет решающую роль в борьбе с внутрибольничными инфекциями в медицинских учреждениях.
В 2009 году Всемирная Организация Здравоохранения (ВОЗ) выпускает Руководство по гигиене рук в здравоохранении и запускает глобальную кампанию по гигиене рук «Спасите жизни: соблюдайте чистоту рук», а 5 мая 2009 года проведен Первый Всемирный день гигиены рук. Этот день направлен на поддержание глобальной пропаганды обработки рук в сфере здравоохранения, а также на объединение людей в поддержку улучшения гигиены рук во всем мире.
Гигиена рук включает в себя мытье рук с мылом под проточной водой, а также использование специальных антисептических средств (гели, салфетки, спреи).
Как выше отмечено, простое действие – мытье рук может спасти жизни людей и снизить заболеваемость, предотвращая распространение инфекционных заболеваний. Из-за частых прикосновений к лицу, еде и поверхностям руки играют значительную роль в распространении болезней. Передача микроорганизмов посредством рук и дальнейшее распространение инфекции зависит от различных условий: вид микроорганизмов, количество микроорганизмов, способность микроорганизмов выживать на руках, состояние и влажность кожи.
Американский хирург П.Б.Прайс предложил проводить различие между микробами, которые живут и размножаются в коже и на ее поверхности (резидентная флора), и теми, которые только временно контаминируют кожу (транзиторная флора).
Численность резидентной флоры – величина относительно постоянная и составляет примерно 100-1000 микробных тел на 1 квадратном сантиметре поверхности кожи. Микроорганизмы, представляющие резидентную флору, постоянно живут и размножаются на коже. Примерно от 10 до 20% из них могут находиться в глубоких слоях кожи, в том числе в протоках сальных, потовых желез и волосяных фолликулах. Наибольшее количество резидентных микробов на руках обнаруживается в области ногтевых валиков и в меньшей степени между пальцами. Резидентные микроорганизмы невозможно полностью удалить или уничтожить с помощью обычного мытья рук и даже при обработке рук антисептическими средствами, хотя при этом их численность может быть значительно снижена.
Наибольшее значение как фактор передачи инфекции, особенно внутрибольничной, имеет транзиторная микрофлора, приобретенная медицинским работником в процессе работы, в результате контакта с инфицированными (колонизированными) пациентами или контаминированными объектами окружающей среды. Частота обнаружения условно патогенных и патогенных микроорганизмов на коже рук медицинских работников может быть очень высокой. Более высокая плотность микроорганизмов на руках персонала установлена после прямого контакта с пациентами: после проведения манипуляций на органах дыхания, контакта с жидкостями организма и после окончания процедур по уходу за пациентом. Транзиторные микроорганизмы сохраняются на коже рук короткое время (не более 24 часов). Они легко могут быть удалены с помощью обычного мытья рук или уничтожены при использовании антисептических средств. Если кожа повреждена, транзиторные микроорганизмы способны длительно сохраняться на поверхности кожи, формируя при этом новую гораздо более опасную резидентную флору. В этих обстоятельствах руки медицинских работников могут быть не только фактором передачи инфекции, но и ее резервуаром.
Следовательно, мытье рук – одна из самых основных эффективных гигиенических практик в повседневной жизни. При этом важно помнить, что частое и повторное использование мыла для обработки рук является основной причиной возникновения хронического контактного дерматита. Исходя из этого, рекомендуется обязательное мытье рук с мылом перед приготовлением, подачей или употреблением пищи, перед любыми процедурами, когда необходимо прикасаться к глазам, носу или рту, до и после ухода за больными, после посещения туалета, после сморкания, кашля или чихания, после контакта с животными, после возвращения домой.
Как мыть руки с мылом в домашних условиях и в общественных местах? Для этого нужно смочить руки теплой водой, нанести мыло, потереть ладони друг о друга, пока мыло не образует пену, а затем распределить мыло по всей поверхности рук, между пальцами, а также по области вокруг и под ногтями. Далее хорошо промыть руки под проточной водой и вытереть бумажным полотенцем. Если нет возможности вымыть руки, рекомендовано воспользоваться антисептическим средством: нанести на руки, втереть в кожу рук до полного высыхания.
На объектах в сфере здравоохранения гигиена рук находится в числе наиболее важных мероприятий по контролю и профилактике передачи инфекций, поэтому к гигиене рук в медицинских учреждениях предъявляются особые требования. Существуют пять моментов для гигиены рук медперсонала, предлагаемые ВОЗ:
Мытье рук проводится по установленной технике обработки рук, которая состоит из шести этапов:
Согласно руководству ВОЗ Первая глобальная задача по безопасности пациента «Чистота — залог безопасной медицинской помощи» — это не выбор, а основное правило.
Гигиена рук представляет недорогое и эффективное решение. Помимо профилактики множества заболеваний, гигиена рук позволяет избежать значительных финансовых затрат, связанных с болезнью и смертью. Болезнь лучше предупредить, чем тратить финансы на лечение болезни.
Заведующая отделом инфекционного контроля
Суйенбаева С.М.


Артериальная гипертония или гипертензия (АГ) – это стойкое повышение артериального давления, одно из самых распространенных заболеваний последнего столетия, которое при отсутствии лечения может приводить к очень серьезным последствиям. Этот опасный синдром является основной причиной развития инсульта, инфаркта миокарда, сердечной недостаточности, нарушения функции почек. АГ ускоряет прогрессирование атеросклероза и ишемической болезни сердца. Артериальная гипертония поражает не только возрастных пациентов, но и людей более молодых групп: около 35% населения сталкиваются с этой проблемой до 50 лет. Лица старше 65 лет имеют симптомы в 60% случаев. Особенностью заболевания является то, что человек долгое время может не ощущать симптомов высокого давления, поэтому гипертонию иногда называют «тихим убийцей». Его можно выявить только путем измерения артериального давления – АД.
Артериальное давление – это сила, с которой поток крови давит на стенки артерий и те органы, которые они снабжают кровью. Прибор для измерения артериального давления называется тонометр, а единицы измерения обозначаются в миллиметрах ртутного столба, сокращенно – мм.рт.ст. Выделяют два показателя АД – систолическое и диастолическое. Систолическое (или верхнее) это давление крови на сосуд во время сокращения сердца, а диастолическое (нижнее) – в период расслабления. В норме у здорового человека артериальное давление должно быть ниже 130/85 мм рт ст., это безопасный уровень АД. Уровень артериального давления 130 – 139/85-89 считается ещё нормальным, но уже ближе к повышенному, поэтому так и обозначается: повышенное нормальное.
Артериальной гипертонией является такое состояние, при котором у пациента в разное время и разные дни дважды были зафиксированы показатели систолического давления равное 140 или выше его, а показатели диастолического давления равное 90 мм рт ст. и выше. По уровню повышения АД выделяют 3 степени артериальной гипертонии.
Классификация артериального давления по степени повышения
Категории | Систолическое АД | Диастолическое АД, |
Нормальное АД | 120-129 | 80-84 |
I степень артериальной гипертонии (мягкая) | 140-159 | 90-99 |
II степень артериальной гипертонии (умеренная) | 160-179 | 100-109 |
III степень артериальной гипертонии (тяжелая) | 180 и более | 110 и более |
Причины развития гипертонии и факторы риска
По своему развитию и течению болезни выделяют гипертонию первичную (эссенциальную или гипертоническую болезнь) и вторичную, когда повышение артериального давления является признаком какого либо заболевания. Это может быть патология почек, щитовидной железы, надпочечников и т.д.
Процесс прогрессирования АГ чаще всего постепенный, длительный, в связи с чем организм «привыкает» к повышенным цифрам АД, и заболевание может долго протекать бессимптомно, пока гипертония не выявляется случайно или не возникает одно из его осложнений. Поэтому каждый человек должен знать и контролировать свое артериальное давление, а также знать факторы риска данной патологии.
Факторы риска (ФР) это такие состояния, которые способствуют возникновению у человека гипертонической болезни, а сочетание нескольких факторов значительно увеличивает вероятность её развития. Все факторы риска подразделяются на изменяемые (или модифицируемые) и неизменяемые (не модифицируемые).
Неизменяемые ФР:
Изменяемые ФР:
Зная о своих факторах риска, можно своевременно принимать меры по профилактике этого коварного заболевания.
Правила измерения артериального давления:
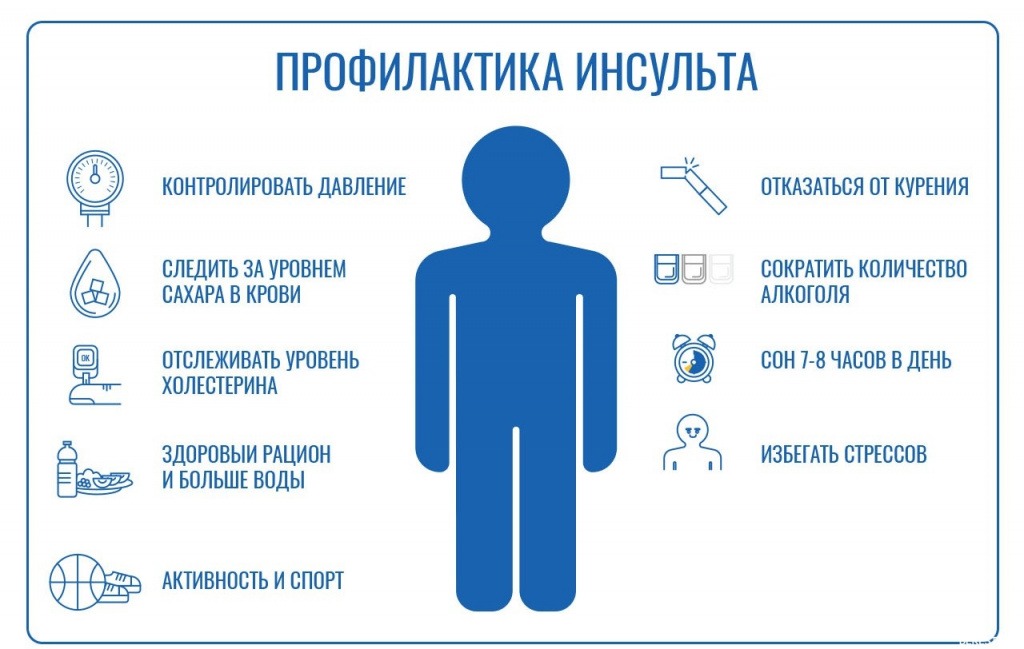
Профилактика артериальной гипертонии.
Самым простым и доступным методом профилактики является ведение здорового образа жизни, воспитание у себя и членов семьи правильных, здоровых привычек, начиная с детского возраста. Рекомендуется оценить – имеются ли у вас факторы риска, какие они и как можно их модифицировать.
Рекомендации по изменению ФР:
Если не получается решить проблему самостоятельно – не стесняйтесь посетить психолога.
Для повышения стрессоустойчивости психологи рекомендуют:
Если у Вас уже диагностирована артериальная гипертония – не отчаивайтесь! Строго выполняйте назначения лечащего врача, не отменяйте препараты самостоятельно, т.к. это грозит ухудшением состояния. Целью лечения АГ является максимальное снижение риска сердечно-сосудистых осложнений, что достигается коррекцией имеющихся факторов риска и снижением АД до целевых цифр, то есть ниже 130/90 мм. рт. ст. Нужно помнить, что лечение гипертонической болезни длительное, практически пожизненное. Если пациент не принимает препараты вовремя или делает перерывы в лечении, он усугубляет свое состояние. Не пропускайте прием препаратов, даже если АД нормализовалось, это происходит именно потому, что Вы принимаете лекарства. Все свои неприятные ощущения заносите в дневник и обсудите их с лечащим врачом, при необходимости Вам проведут коррекцию лечения.
Желаем всем беречь себя и быть всегда здоровыми!
Мищенко Г.В. участковый терапевт

Курение и здоровье женщины
Ежегодно в мире все больше людей приобретают пагубную привычку курить, не задумываясь о её последствиях. Это пристрастие несет зло не только самому курильщику, но и всем тем, кто находится рядом и вдыхает сигаретный дым. Эксперты Всемирной организации здравоохранения приводят ужасающие цифры числа людей, умирающих от последствий курения – это около пяти миллионов жизней в год! К огромному сожалению, растет число курящих женщин. Это настоящая трагедия для всего человечества, так как курящая женщина губит не только свое здоровье, но и здоровье будущего поколения – своих детей!
Давно доказано, что кроме никотина сигаретный дым содержит ещё и огромное количество ядовитых веществ и канцерогенов. Он одинаково губителен для всех, независимо от пола, но женский организм более восприимчив к воздействию никотина, у нее быстрее развиваются и тяжелее протекают заболевания, а отказаться от вредной привычки женщине сложнее. Учеными медиками выявлено, что инфаркт миокарда у женщин – курильшиц встречается в 3 раза чаще, чем у курящих мужчин. Если женщина курит и параллельно принимает оральные контрацептивы, то риск развития у нее инфаркта миокарда увеличивается в 20 раз. Женщины жестоко расплачиваются за «моду» на курение!
Влияние курения на женский организм:
Курение и беременность
Беременность и курение вещи не совместимые!
Как уже было сказано выше, табачный дым нарушает способность клеток крови доставлять тканям необходимое количество кислорода, в связи с чем в них развивается кислородное голодание. Особенно к этому чувствительны самые важные органы – сердце, мозг, эндокринные органы, половая система. В таких условиях тормозится выработка необходимых гормонов, нарушается зачатие и нормальное развитие яйцеклетки, то есть будущего ребенка! Ученые выяснили, что у курящих родителей мальчики рождаются реже, чем девочки, так как зачатый ребенок с Y-хромосомой зачастую гибнет на ранних сроках беременности. Кроме этого, плод курящих родителей может погибнуть от кислородного голодания, потому что никотин сужает сосуды и нарушает нормальный кровоток в плаценте, а ведь младенец такой крохотный и беззащитный. Этот же фактор может приводить к возникновению различных аномалий развития и уродств у плода. Гинекологи давно заметили, что у курящих беременных выше риск отслойки плаценты, чем у тех, кто отказался от сигарет до начала беременности. Если беременная выкуривает пачку сигарет в день и больше, то риск повышается до 65%.
Младенцы, находящиеся в утробе матери, страдают не только от курения матери, но также и от воздействия чужого табачного дыма, ведь мама вдыхает этот дым и доставляет яды с кровью своему ребенку. Даже если женщина не курит, но находится в закрытом помещении среди курящих, последствия для малыша одинаковы. Воздействие табачного дыма на беременных женщин является одной из основных причин спонтанных абортов, мертворождения и синдрома внезапной детской смерти (СВДС).
Курение и кормление грудью
Женское здоровье нежное, а здоровье малыша еще более хрупкое. Курение во время кормления грудью наносит маленькому организму такой же ущерб, как и при беременности. Даже одна-две сигареты в день способны причинить ребенку огромный вред, так как он с младенческого возраста подвергается токсическому действию дыма, приобретает зависимость от никотина и будет страдать от всех его последствий.
Дорогие женщины, задумайтесь о том, что на вас ответственность не только за себя, но и за маленькую жизнь, которую вы выносили и родили на свет. Поэтому самый лучший совет девочкам, девушкам, женщинам – не начинайте курить, не обманывайтесь этой «модной привычкой», ведь реклама табачных изделий и красивые картинки шикарных женщин с сигаретой в руках – это бизнес, это работа профессионалов с целью получить прибыль за ваш счет. Курящие мужчины и женщины теряют не только деньги, а теряют самое главное – свое здоровье.
Берегите себя и будьте всегда здоровы!
Смаилова Ф.К. врач ЗОЖ

В условиях летней жаркой погоды организм человека быстро теряет жидкость, поэтому необходимо своевременно восполнять ее запасы, не допуская обезвоживания.
Обезвоживанием называется такое состояние, когда водный баланс находится ниже нормы. Между количеством потребляемой и выделяемой жидкости у здорового человека существует строгое равновесие, что и обеспечивает водный баланс. При снижении этого показателя на 2-3% могут появиться первые признаки обезвоживания, такие как:
В более тяжелых случаях могут беспокоить слабость, головокружение, потеря координации, судороги в ногах и другие ощущения. На эти признаки надо обязательно обращать внимание и своевременно их корректировать, так как при снижении водного баланса на 20% ниже нормы человек может погибнуть. Это связано с тем, что все биохимические процессы в клетках организма происходят в присутствии воды, при её недостатке объем крови резко снижается, она становится густой и вязкой, что приводит к нарушениям кровообращения в мелких сосудах, к замедлению и нарушению обмена веществ. Кроме того, в жаркое время человек теряет с потом большое количество электролитов, что также отрицательно сказывается на состоянии организма. Для пожилого человека даже 30-36 часов без пополнения жидкости являются критическими. Поэтому очень важно в летнее время правильно организовать и соблюдать питьевой режим.
Обезвоживание грозит пожилым людям гипертонией, сосудистыми нарушениями, тромбозами, потерей сознания.
Для сохранения адекватного водного баланса диетологи советуют соблюдать следующие правила:
Что нужно помнить людям зрелого возраста
Организм человека состоит из воды в среднем на 75 %, мозг – на 85 %, кровь – на 95 %. С возрастом количество воды в организме уменьшается. Результаты исследований показали, что у людей пожилого и старческого возраста чувство жажды притупляется, снижается функция почек, ограничивается физическая активность, употребление воды также уменьшается. В условиях летней жары в связи с повышением потоотделения отмечается сгущение крови, обостряются заболевания сердечно-сосудистой и других систем организма. Для пожилого человека очень важно получать необходимое количество жидкости в сутки, рекомендуется употреблять в сутки, как минимум, 1700 мл воды, а с учетом температуры окружающей среды это количество увеличивается. Достаточное количество выпитой воды решает у пожилых деликатную проблему запоров, помогает организму поддерживать баланс воды, избавиться от лишних солей.
Но необходимо помнить о том, что людям с проблемами сердечно-сосудистой системы, ожирением, гипертонией, заболеваниями почек в условиях жаркой погоды необходимо находиться на связи со своим лечащим врачом и корректировать количество употребляемой жидкости для поддержания необходимого баланса воды и микроэлементов.
Смаилова Ф.К., врач ЗОЖ


Одной из экстренных ситуаций в нашей жизни является попадание инородных предметов в дыхательные пути. Такое состояние может встретиться в любом возрасте и при любых обстоятельствах – дома или на улице, в кафе, поезде или в машине и требует незамедлительной помощи потому, что из – за частичной или полной непроходимости воздухоносных путей развивается нарушение дыхания, вплоть до смертельного исхода. Пострадавшим может быть ваш ребенок, родственник или незнакомый человек. Успех в оказании помощи пострадавшему напрямую зависит от грамотных действий окружающих и того, кто оказывает помощь. Например, во многих ресторанах мира официанты в обязательном порядке осваивают маневр Хеймлиха (Геймлиха) при приеме на работу.
Причины попадания инородного тела в дыхательные пути
У детей данная ситуация, чаще всего, встречается у малышей от 2 до 4-х лет, но может произойти и в более старшем возрасте. Маленькие дети часто шалят во время еды, берут в рот мелкие предметы, которые могут затем случайно вдохнуть.
У взрослых инородные тела могут попасть в дыхательные пути при быстром поглощении пищи без её пережевывания, при активном разговоре во время еды, в состоянии сильного алкогольного опьянения. Инородное тело может попасть в дыхательные пути у тех, кто имеет привычку держать во рту зубочистки, гвозди, иголки, пуговицы, монеты. Нередко аспирация инородных тел возникает при неврологических расстройствах (инсульте, миастении и др.), при черепно-мозговых травмах.
Признаки непроходимости дыхательных путей при попадании инородного тела
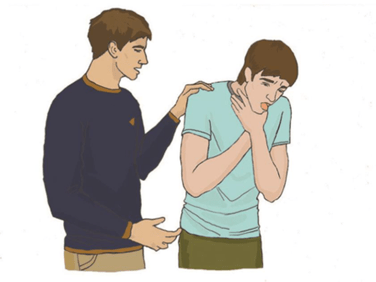
В связи с тем, что такие ситуации возникают неожиданно, то и признаки развиваются остро: внезапно человек прекращает говорить, смеяться, кричать или плакать, хватается руками за горло. Появляется сильный кашель, пострадавший перестает отвечать на вопросы, на вдохе можно услышать хрипы, свист. Обтурация (закупорка) дыхательных путей может быть частичной или полной. При частичной непроходимости дыхательных путей у пострадавшего сохраняется способность, хоть и с трудом, но дышать, он остается в сознании.
Что надо делать:
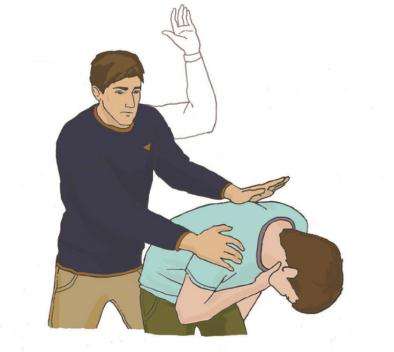
Если после 5 ударов инородное тело не удалено, то следует:
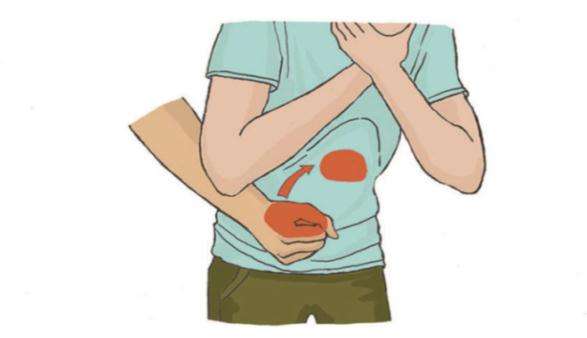
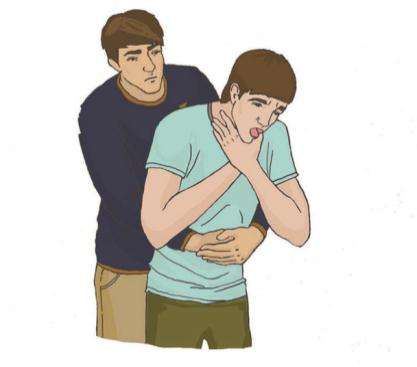
Выполнение приема Хеймлиха (абдоминальные толчки)
Важно! Если удалить инородное тело не удалось, необходимо продолжать попытки его удаления, перемежая 5 ударов по спине с 5-ю надавливаниями на живот.
Если пострадавший потерял сознание – необходимо начать сердечно-легочную реанимацию – ритмичные нажатия руками на грудину глубиной до 5 см и искусственное дыхание. При этом следует следить за возможным появлением инородного тела во рту для того, чтобы своевременно удалить его.
Оказание первой помощи при ПОЛНОМ НАРУШЕНИИ проходимости верхних дыхательных путей
Признаки полной непроходимости дыхательных путей:
В этой ситуации нельзя терять ни секунды! Решающим здесь является фактор времени- чем быстрее начата помощь, тем выше вероятность оживления пострадавшего.
Необходимо незамедлительно вызвать бригаду скорой медицинской помощи и далее действовать по алгоритму:
Неотложная помощь при инородном теле в верхних дыхательных путях у детей до одного года
Признаки:
Первая помощь:
Если ребенок потерял сознание – необходимо начать ритмичные нажатия четырьмя пальцами на грудину и искусственное дыхания.
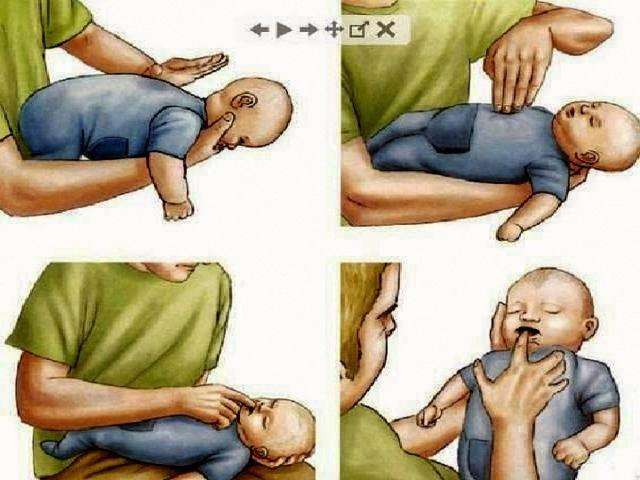
Ледовских Р.Г., врач отд. СНМП

Одной из драматичных ситуаций, особенно в летнее время, является гибель людей на воде от утопления. Вдвойне трагичнее, когда гибнут дети!
Утопление – это вид механической асфиксии (удушья) в результате попадания большого количества воды в дыхательные пути. Утопление может возникнуть также от рефлекторной остановки сердца в холодной воде или спазма голосовых связок , что приводит к остановке дыхания.
Человек может оказаться в воде как по своей воле: купание, рыбная ловля, подводная охота, так и совершенно случайно: во время аварии судна, падения в воду, при оказании помощи пострадавшим.
По статистике около 80% случаев утопления являются следствием нарушения правил поведения на воде. И ещё: довольно часто человек тонет не потому, что не умеет плавать, а потому, что поддается панике.
Основные причины несчастных случаев на воде:
Как понять, что человек тонет?
В реальной жизни человек тонет совсем не так, как это показывают в кино. Тонущий человек не машет сильно руками, не кричит, не поднимает много брызг, не может позвать на помощь – ему для этого просто не хватает воздуха! Люди, которые находятся рядом, могут даже не заметить, что человек в беде.
Признаки тонущего человека:
Если вы предполагаете, что человек тонет, просто окликните его и спросите, всё ли в порядке. И если вам не ответят или вы увидите бессмысленный взгляд – это сигнал к оказанию помощи. Главное правило в такой ситуации – не терять время, собраться и выполнить следующие шаги:
Помните! При утоплении реанимация проводится не менее 30 минут даже если вы не видите её эффекта.
Если у пострадавшего восстановилось самостоятельное дыхание до приезда бригады скорой медицинской помощи уложите его на бок, укройте и согрейте. Не оставляйте его одного, следите за состоянием, так как в любую минуту ему снова может потребоваться реанимация.
ЗАПОМНИТЕ! Находясь у воды, никогда не забывайте о собственной безопасности и будьте готовы оказать помощь попавшему в беду!
Медеубеков Н.О., врач отделения СНМП

Оспа обезьян – это инфекционное заболевание животных и человека, характеризующееся лихорадкой, общей интоксикацией и появлением сыпи. Возбудителем заболевания является вирус из семейства поксвирусов — генетически близкий к вирусу натуральной оспы (оспы человека). Впервые вирус был выделен в 1958 году от больных обезьян на территории центральной Африки, в дальнейшем стал выявляться и в других регионах.
Оспа обезьян очень заразное заболевание, имеет несколько путей передачи и поэтому быстро распространяется. По данным ВОЗ с начала текущего года в Демократической Республике Конго (ДРК) зарегистрировано более 13700 случаев заболевания оспой обезьян и более 570 человек погибли от этой инфекции. В настоящее время заболевание одновременно наблюдается в ДРК, в Центрально-Африканской Республике, Бурунди, Кении, Руанде. В конце июня случаи заболевания были зафиксированы уже в 116 странах, в том числе и в Европе. В связи с этим ВОЗ объявила эпидемию оспы обезьян чрезвычайной ситуацией, представляющей опасность для всего мира.
На своем сайте ВОЗ напоминает, что в мае 2022 года эта болезнь внезапно и стремительно распространилась по Европе, Северной и Южной Америке, а затем и по всему миру. В итоге за период 2022-2023 гг в 110 странах ею переболели 87 тысяч человек, а 112 заболевших умерли. Но нынешняя эпидемия вызвана гораздо более опасным штаммом, а для обозначения заболевания ВОЗ ввела новый термин на английском языке “Mpox”, как синоним «оспы обезьян».
В большинстве случаев Mpox протекает в легкой форме, но у некоторых заболевание может вызывать тяжелые осложнения и привести к смерти, особенно среди лиц с ослабленным иммунитетом. Первые семь случаев, выявленных в Южно-Африканской Республике в 2024 году, все были у лиц, живущих с ВИЧ и имеющих ослабленный иммунитет. Среди них был и пациент с сахарным диабетом.
Вирус оспы обезьян под микроскопом
Источниками и резервуарами инфекции служат приматы, луговые собачки, африканские белки, гамбийские крысы, сони, мыши. Среди людей заболевание встречается круглогодично и поражает всех, независимо от возраста.
Пути передачи заболевания.
То есть, вирус может проникать в организм человека через дыхательные пути, слизистые оболочки глаза и ротовой полости, половые органы, через поврежденную кожу (например, при укусах животных).
Основные факторы риска:
Признаки оспы обезьян.
После попадания в организм человека вирус длительное время находится в регионарных лимфоузлах, где размножается, а затем с кровью и/или лимфогенно распространяется по органам. Инкубационный период длится от 5 до 21-го дня. Оспа обезьян иногда протекает бессимптомно и может проходить без лечения, у некоторых больных появляется только локальная сыпь на руках, связанная с непосредственным контактом с зараженным животным, может отсутствовать лихорадка.
У лиц с развернутыми клиническими проявлениями болезнь начинается остро с головной боли, слабости, озноба, повышения температуры тела до 39,5-40° C. Лимфатические узлы, находящиеся рядом с местом проникновения возбудителя, воспаляются, увеличиваются в размерах, становятся болезненными при прикосновении. Из-за сильной интоксикации возможно снижение аппетита, тошнота, рвота, развивается лихорадка, озноб, мышечные боли, появляется характерная сыпь.
Особенности сыпи при оспе обезьян.
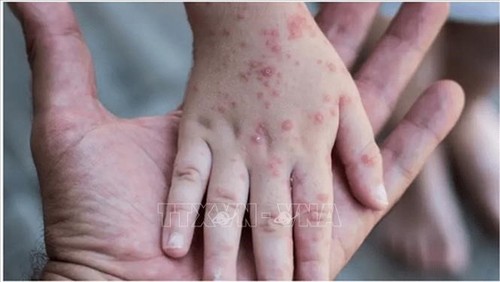
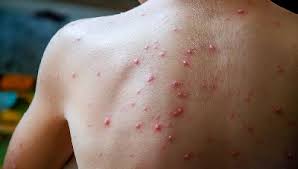

Осложнения
Для постановки диагноза пациентам проводятся лабораторные и инструментальные исследования. Лечение больного проводится в инфекционных стационарах, в легких случаях лечение проводится в домашних условиях.
Профилактика оспы обезьян
Чтобы защитить себя и окружающих от оспы обезьян, необходимо помнить о симптомах инфекции и путях заражения.
Главным отличием оспы обезьян от оспы человека является наличие почти у 90% больных лимфаденита (увеличение лимфоузлов), который развивается ещё до появления сыпи.
Для профилактики заболевания необходимо соблюдать общепринятые меры:
Шагманова С.К., врач инфекционист
Атеросклероз
Атеросклероз – наиболее распространенное хроническое заболевание артерий эластического (аорта, ее ветви) и мышечно-эластического (артерии сердца, головного мозга и др.) типа, с формированием одиночных и множественных очагов липидных (жировых), главным образом холестериновых отложений – атероматозных бляшек – во внутренней оболочке.
О заболевании
Атеросклероз встречается с наибольшей частотой у взрослых мужчин в возрасте 50-60 и у женщин старше 60 лет. На сегодняшний день распространенность этого заболевания очень велика, особенно в развитых странах. Уже много лет именно сердечно-сосудистые заболевания являются самой частой причиной смерти во всем мире. Они опередил в том числе инфекции, травмы и злокачественные опухоли.
Виды атеросклероза
Атеросклероз – это заболевание со множеством проявлений и клинических форм. Классификация основана, в первую очередь, на локализации патологического процесса.
Выделяют следующие типы атеросклероза:
Основные факторы риска
Симптомы:
Методы диагностики атеросклероза
Начиная с 45-летнего возраста целесообразно проходить ежегодные профилактические осмотры, прежде всего, это относится к мужчинам.
Чем раньше выявлено заболевание, тем меньше риск осложнений. Эффективное лечение способно затормозить развития атеросклероза и добиться улучшения состояния пациента. Для прохождения первичного обследования Вы можете обратиться, прежде всего, к врачу общей практики (терапевту или семейному врачу), а также к кардиологу (если Вас беспокоит сердце) или неврологу (при наличии неврологических симптомов – ухудшения памяти, головокружения, снижения внимания, нарушений сна).
Важно знать!
Каждый год 29 сентября все страны отмечают «Всемирный День Сердца» — важное событие, направленное на повышение осведомленности людей о сердечно-сосудистых заболеваниях и об их профилактике. Эта глобальная инициатива Всемирной федерации сердца напоминает нам о том, как важно заботиться о собственном сердце и вести здоровый образ жизни.
Почему Всемирный День Сердца так важен?
Сердечно-сосудистые заболевания остаются главной причиной смертности во всем мире. К ним относятся инфаркт миокарда, инсульт, стенокардия и другие нарушения работы сердца и сосудов. Эти заболевания могут развиваться из-за неправильного питания, курения, недостатка физической активности, избыточного стресса и других факторов. Согласно статистике Всемирной организации здравоохранения, каждый год миллионы людей умирают от сердечно-сосудистых заболеваний, что делает их одной из самых серьезных угроз для здоровья всего населения мира.
Как можно защитить свое сердце?
Как отметить Всемирный День Сердца?
Всемирный День Сердца — это отличная возможность для каждого из нас задуматься о своем здоровье и внести позитивные изменения в образ жизни. Присоединяйтесь к мероприятиям и акциям, которые проводятся в честь этого дня в городе. Поддержите инициативы по распространению информации о сердечно – сосудистых заболеваниях и их профилактике.
Организуйте мероприятия в вашем сообществе, такие как открытые лекции, тренировки на свежем воздухе, проходите медицинские консультации и диагностику. Обратитесь к своим друзьям и родственникам с призывом следовать здоровому образу жизни и заботиться о своем сердце.
Всемирный День Сердца — это важная дата, которая напоминает нам о значении заботы о собственном здоровье и о необходимости предотвращения сердечно – сосудистых заболеваний. Сделайте шаг к более активной и здоровой жизни, начните заботиться о себе уже сегодня! Забота о сердце — это не только обязанность, но и проявление любви к себе и своим близким.
Сделайте здоровый образ жизни частью вашей повседневной рутины, и ваше сердце будет служить вам долго и надежно.
Есенкулова С.М., врач отделения кардиологии

ВНИМАНИЕ: ГРИПП !
Грипп — острое инфекционное заболевание дыхательных путей, вызываемое вирусом гриппа. Грипп известен с давних времен. Первые упоминания о гриппоподобном состоянии были сделаны еще Гиппократом в 412 году до нашей эры.
Как происходит передача вируса? Вирус гриппа от больного человека окружающим передается воздушно-капельным путем при кашле, разговоре, чихании.
Какие клинические проявления? Инкубационный период при гриппе длится от нескольких часов до 2-3 суток. Болезнь начинается остро, на первый план выходят симптомы интоксикации — озноб, головная боль с преимущественной локализацией в лобной и надбровных областях, ломота во всем теле, боль при движении глазных яблок, резкая слабость.
Какие осложнения при гриппе? За счет активации бактериальной флоры грипп может осложняться воспалением глотки, трахеи, бронхов, часто возникают пневмонии, отиты, менингиты и т.д. Кроме того, после гриппа нередко возникает обострение других хронических заболеваний.
Меры профилактики гриппа:

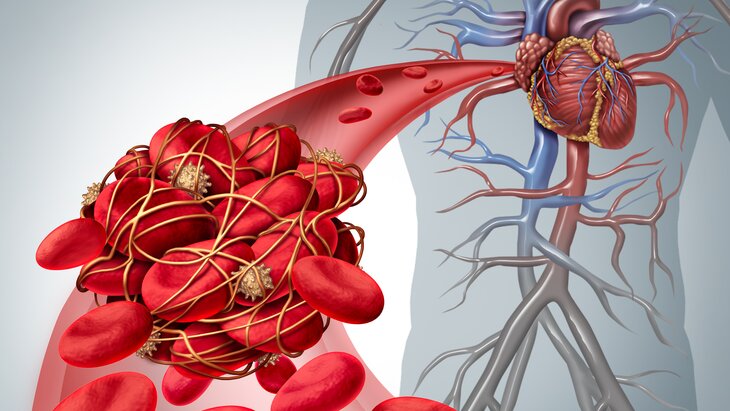
13 октября медицинские работники во всем мире будут отмечать Всемирный день тромбоза. Этот день был учрежден по инициативе Международного общества по тромбозу и гемостазу в 2014 году и приурочен ко дню рождения Рудольфа Вирхова, основоположника патофизиологии тромбоза. Целью проведения этого дня является привлечение внимания всего населения мира к проблеме тромбоза, рассказать пациентам о болезни и показать, как важно вовремя диагностировать заболевание и своевременно проводить его профилактику.
Болезни сердца и сосудов занимают лидирующее положение в структуре мировой смертности и ежегодно уносят жизни миллионов человек. В Казахстане также заболевания сердечно-сосудистой системы стоят на первом месте.
Тромбоз – это состояние крови, при котором в кровеносных сосудах или в полости сердца образуются тромбы — плотные сгустки, которые закупоривают просвет сосуда и мешают нормальному кровотоку, а иногда могут блокировать его полностью, нарушая приток крови в жизненно важные органы и вызывая тяжелые осложнения.
В зависимости от вида сосуда, в котором появляется тромб, выделяют артериальный и венозный тромбоз. Тромб, который образовался в артериях, может блокировать кровоток, что приводит к таким опасным состояниям, как инфаркт миокарда, инсульт, гангрена конечностей. Венозные тромбы чаще всего образуются в глубоких венах нижних конечностей, малого таза, подкожных венах при их травмах, подключичных венах. Особо опасными являются тромбы, образовавшиеся в глубоких венах нижних конечностей. Оторвавшийся венозный тромб двигаясь по току крови и попадая в легкие, вызывает тромбоэмболию легочной артерии, которая является причиной инвалидности, а в некоторых случаях приводит к летальному исходу. Многие не знают, что данный вид тромбоза протекает почти бессимптомно, и поэтому очень опасен. По данным экспертов ВОЗ число пациентов с венозной тромбоэмболией (ВТЭ) ежегодно достигает 10 миллионов человек во всем мире.
ТРОМБОЗ – является основной, а во многих случаях предотвратимой причиной наиболее опасных патологий сердечно-сосудистой системы: инфаркта, инсульта и тромбоэмболии легочной артерии
В этой связи нам всем очень важно знать, какие факторы и состояния могут привести к развитию тромбоза. К ним относятся:
С целью диагностики тромбоза применяются лабораторные анализы крови и инструментальные исследования, такие, как УЗИ сосудов нижних конечностей, эхокардиография сердца, ангиография и флебография с помощью аппарата компьютерной томографии. При этом внутривенно вводится контрастное вещество, которое окрашивает просвет сосуда и позволяет определить наличие тромбов, их локализацию и уровень распространения.
Для профилактики тромбозов рекомендуется придерживаться сбалансированной диеты и ввести в привычку регулярные физические нагрузки, чтобы кровь не застаивалась в сосудах и не возникали условия для образования тромбов. Специалисты советуют включить в рацион продукты, содержащие калий, магний и кальций, ежедневно употреблять свежие овощи и фрукты не менее 5 порций, пить достаточное количество жидкости из расчета 30 мл на 1 кг веса тела в день, а также сделать активные пешие прогулки и бег частью своей жизни. Бросайте курить, откажитесь от злоупотребления алкоголя.
Будьте внимательны к своему здоровью и здоровью своих близких, проходите своевременно профилактические осмотры, соблюдайте рекомендации врачей.
Айманбетов А.Е. врач хирург
Лихорадка Марбург — это природно-очаговая инфекция, характеризующаяся тяжелым интоксикационным и геморрагическим синдромом, поражением печени, желудочно-кишечного тракта, центральной нервной системы и других внутренних органов. Геморрагическая лихорадка Марбург относится к группе особо опасных (карантинных) инфекций, отличается высокой заразностью и летальностью.
Первая вспышка заболевания в Европе была зарегистрирована в 1967 г. в городах Марбург и Франкфурте. Тогда причиной вспышки послужили завезенные из Африки лабораторные зеленые мартышки. Заболели сотрудники, контактировавшие с приматами, а также медицинский персонал, ухаживающий за больными. В то время из 25 заболевших геморрагической лихорадкой Марбург скончалось 7 человек. Отсюда и произошло название «Марбургской геморрагической лихорадки», «болезни Марбурга». Также синонимами болезни являются «геморрагическая лихорадка Мариди», «болезнь зеленых мартышек». Позже случаи заболевания наблюдались в природных местах обитаниях африканских зеленых мартышек, что дало основание рассматривать их как основной источник инфекции и резервуар марбургского вируса. В сокращенном варианте заболевание отмечается как БВВМ- болезнь вызванная вирусом Марбург. Кроме Германии, случаи лихорадки были в Сербии, Судане, ЮАР, Кении.
Возбудитель заболевания
Возбудителем заболевания является вирус. Природными хозяевами вируса Марбург считаются летучие мыши семейства крыланов, которые питаются плодами. Вирус Марбург передается людям от летучих мышей или мартышек и распространяется от человека к человеку. По своей морфологии и свойствам марбургский вирус сходен с вирусами, вызывающими лихорадку Эбола, но они имеют свои генетические отличия.
Заражение вирусом человека происходит несколькими путями:
Клинические проявления
Время между заражением и появлением первых симптомов инфекции (инкубационный период ) продолжается от двух дней до 3-х недель.Чем раньше появляются симптомы, тем тяжелее протекает инфекция. Заболевание начинается остро, внезапно появляется озноб, повышается температура тела (до 39-40°С), сильная головная боль, недомогание. Частыми симптомами являются боли в мышцах и суставах, конъюнктивит, эрозии на слизистой полости рта. На 2-3 день могут присоединиться острая водянистая диарея, схваткообразные боли в области живота, тошнота и рвота. На 5-6 день заболевания на коже туловища, верхних конечностей, лице и шее появляется макулопапулезная сыпь, развиваются геморрагические симптомы: кровотечение из носа, десен, кровь в рвотных массах, фекалиях, кровотечения из влагалища.
В период нахождения больного в медицинском учреждении могут наблюдаются кровотечения из мест прокола после уколов или после внутривенного введения жидкостей, взятия анализов крови. Изменения со стороны ЦНС характеризуются адинамией, заторможенностью, судорогами, потерей сознания.
Диагностика заболевания
На начальных стадиях заболевание бывает трудно отличить от других инфекций, таких как малярия, брюшной тиф, менингит и похожие вирусные геморрагические лихорадки. Диагностика лихорадки Марбург базируется на клинико-эпидемиологических и лабораторных данных. При сборе анамнеза выясняется факт пребывания пациента в природно-очаговых районах Африки, контакты с возможными переносчиками заболеваниями, животными и больными людьми.
Для подтверждения диагноза лихорадки Марбург применяются молекулярно-биологические, серологические, электронно-микроскопические исследования. Исследование биоматериала проводится в специальных лабораториях с соблюдением требований максимальной биобезопасности.
Лечение геморрагической лихорадки Марбург
Больные с подозрением на БВВМ немедленно госпитализируются в инфекционный стационар в отдельные боксы. При уходе за пациентами соблюдаются меры повышенной санитарно-эпидемиологической защиты: усиливаются дезинфекционные мероприятия, защита медицинского персонала, безопасное проведение лечебно-диагностических манипуляций и процедур.
Специальных препаратов против БВВМ в настоящее время нет, также не зарегистрировано специальных вакцин или противовирусных препаратов. Поэтому основное внимание уделяется патогенетическому и симптоматическому лечению. Проводится внутривенная дезинтоксикационная терапия, обильное питье, внутривенное введение тромбоцитной массы для остановки кровотечений. Есть сведения об эффективности введения плазмы переболевших людей (которой по понятным причинам очень и очень мало). При развитии бактериальных осложнений назначаются антибиотики.
Прогноз и профилактика
БВВМ имеет очень серьезный прогноз – смертность среди заболевших геморрагической лихорадкой Марбург составляет от 25 до 70%. При выявлении случаев БВВМ необходимо строгое соблюдение мер предосторожности, рекомендуемых при работе с особо опасными инфекциями.
Главным и важнейшим условием борьбы со вспышками заболевания является взаимодействие с населением. Эффективным способом сокращения масштабов передачи вируса от человека к человеку является повышение осведомленности людей о факторах риска БВВМ и мерах ее профилактики.
Меры профилактики:
Смаилова Ф.К. врач ЗОЖ

29 октября 2006 года по инициативе Всемирной организации здравоохранения (ВОЗ) был учрежден Всемирный день борьбы с инсультом (World Stroke Day). Целью проведения дня является привлечение внимания мировой общественности к проблеме инсульта. По данным экспертов ВОЗ из – за инсульта ежегодно умирает около 7 миллионов человек во всем мире! Страшная цифра! И если раньше инсульт встречался, преимущественно, у лиц старше 55-60 лет, то в настоящее время почти третью часть пациентов составляют люди в возрасте 30-40 лет, т.е. самый цветущий и трудоспособный возраст. Причем большинство из них мужчины.
Инсульт – это сосудистая катастрофа, при которой происходит гибель участка головного мозга вследствие кровоизлияния в него или полной закупорки сосуда тромбом или эмболом (тромбоэмболии). В зависимости от механизма нарушения кровоснабжения мозга выделяют инсульт геморрагический (когда происходит разрыв сосуда и кровь изливается в ткани мозга) и ишемический (остановка кровоснабжения участка мозга из – за тромбоэмболии). Все эти ситуации обозначаются словосочетанием «Острое нарушение мозгового кровообращения», сокращенно ОНМК.
В головном мозге расположены все наши жизненно важные центры: дыхательный центр, сосудодвигательный центр, центр глотания, центры поддержания тонуса скелетных мышц и многие другие. Для их нормальной деятельности клеткам нужны кислород и глюкоза, но гибель клеток мозга при инсульте приводит к нарушению их функции, что становится причиной стойкой инвалидизации, а в некоторых случаях – летального исхода. При этом среди выживших пациентов инвалидами становится около 80%.
Особенностью функции головного мозга является то, что левое полушарие контролирует работу правой части тела, а правое – левую половину. В зависимости от участка поражения возникают клинические симптомы.
Наиболее частые симптомы инсульта
Нужно заподозрить инсульт, если у человека наступили внезапно:
К факторам риска развития инсульта относят:
При сочетании симптомов и факторов риска угроза инсульта возрастает в разы, поэтому нужно сразу же вызывать бригаду скорой помощи, несмотря на возраст больного.
Знать признаки инсульта и тактику оказания помощи до приезда бригады «скорой» рекомендуется всем, даже младшим школьникам.
Если Вы заподозрили инсульт, то проведите простой тест: F-A-S-T (Face –Arm – Speech -Test), что в переводе значит «Лицо-Рука-Речь-Время».
F– Посмотрите на ЛИЦО человека. Попросите его улыбнуться или показать зубы. Губы обвисают с одной стороны, а улыбка асимметричная?
A – Посмотрите на РУКИ. Попросите человека поднять их и удерживать в течение 5-10 секунд. Не может поднять одну руку или одна из рук опускается вниз сильнее другой?
S – Обратите внимание на РЕЧЬ. Попросите назвать свое имя, сказать простое предложение. Речь неразборчивая?
T – Время – самый ценный ресурс! При наличии хотя бы одного симптома, необходимо срочно, без промедления, вызвать скорую помощь и везти пациента в ближайшую больницу! При подозрении на инсульт, важно действовать быстро!
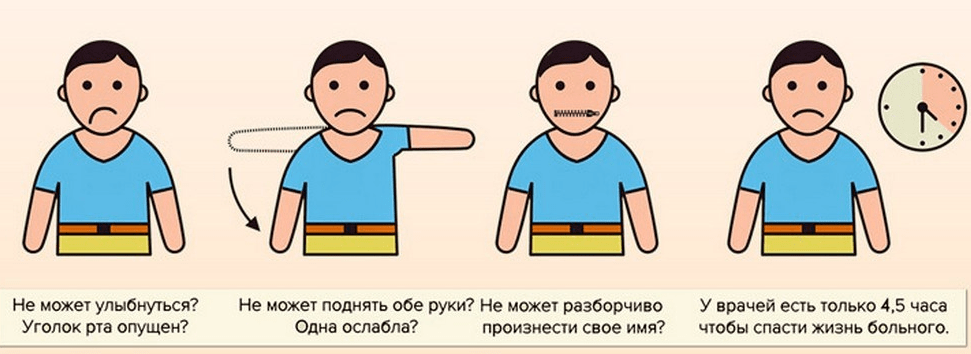
У врачей есть только несколько часов для оказания эффективной терапии!
Что делать до приезда бригады скорой:
Не кладите человека на живот и не позволяйте ему опускать голову ниже туловища!
Искакова Ф.Е., врач невропатолог

Ежегодно 14 ноября медицинская общественность всего мира отмечает День борьбы с сахарным диабетом. Международная федерация диабета ежегодно определяет девиз дня и приоритетные направления деятельности по профилактике, разработке эффективных методов лечения и контроля заболевания. Лозунгом дней борьбы с диабетом на 2024 – 2026 годы является «Диабет и благополучие». Этот призыв говорит о том, что при своевременной диагностике, при доступе к качественной медицинской помощи и при поддержке со стороны общества каждый человек с диабетом имеет возможность жить благополучно.
День 14 Ноября выбран не случайно. В этот день в 1891 году родился канадский врач и физиолог Фредерик Бантинг, который впервые открыл инсулин – гормон поджелудочной железы. Это открытие стало одним из очень эффективных методов лечения сахарного диабета и спасло сотни тысяч жизней.
Сахарный диабет (СД) – это хроническое заболевание, которое возникает в связи с нарушением обмена глюкозы (сахара в крови), когда она перестает усваиваться тканями и её концентрация в крови вырастает во много раз. Это состояние называется гипергликемия. По данным экспертов ВОЗ, сахарный диабет увеличивает смертность в 2—3 раза и сокращает продолжительность жизни потому, что повышает риск развития других заболеваний, особенно сердечно-сосудистой системы.
Выделяются два основных типа СД, которые имеют свои подтипы:
Следует отметить, что в 2019 году ВОЗ опубликовала новую классификацию сахарного диабета. В отличие от предыдущей новая версия не разделяет СД 1 типа и СД 2 типа на подтипы и предлагает новые: «гибридные типы СД» и «неклассифицированный СД». Данная классификация в большей степени ориентирована на практического врача, который сталкивается с проблемой определения типа СД в дебюте заболевания, и призвана помочь с выбором тактики лечения. Но мировая медицина продолжает использовать предыдущую классификацию с подразделением на основные два типа.
По данным Международной диабетической федерации, в 2024 году количество пациентов с СД в мире превысило 463 миллиона. Особенно катастрофически растет заболеваемость СД 2 типа, доля которого составляет более 85% всех случаев у людей старше 40 лет. В конце 20-го века СД 2типа начал регистрироваться даже у молодых людей и подростков.
Большая социальная значимость СД 2 типа состоит в том, что он приводит к ранней инвалидизации и летальности, которая вызвана развитием сосудистых осложнений: микроангиопатии (ретинопатия – поражение глаз, нефропатия – поражение почек), макроангиопатии (инфаркт миокарда, инсульт, гангрена нижних конечностей), нейропатии. Сахарный диабет — очень частая причина слепоты, смерти от уремии. Более 40% всех, не обусловленных травмой, ампутаций нижних конечностей проводится в связи с синдромом диабетической стопы и гангреной нижних конечностей.
Все это подтверждает, что проблема диабета весьма актуальна для всего населения мира. Многочисленные исследования подтверждают, что нарушения углеводного обмена встречается у большого числа взрослых, которые даже не подозревают о своем диагнозе.
Для того, чтобы своевременно диагностировать заболевание, не допустить серьезных и опасных осложнений, держать под контролем уровень гликемии и жить полноценной жизнью необходимо знать нормальные значения глюкозы крови и своевременно обращаться за медицинской помощью.
Запомните эти цифры:
Нормальный уровень сахара в крови варьирует в пределах
3,3 – 5,5 ммоль/л
Изменения показателей глюкозы в крови натощак
в пределах 5,6-6,9 ммоль/л
являются поводом для обращения к врачу.
Профилактика сахарного диабета второго типа
Важно помнить – диабет второго типа предотвратим. Существует такое выражение «Диабет не болезнь, а образ жизни». Значительно уменьшается риск развития диабета, если соблюдать простые меры:
Главная ценность жизни – это здоровье. Оно не продается, его никто не одолжит! Его можно только сохранять, оберегать и улучшать с самого молодого возраста, с первых дней жизни человека.
Берегите себя и будьте всегда здоровы!
Ибраева А.С., врач эндокринолог

Ежегодно с 18 по 24 ноября по инициативе ВОЗ проводится Всемирная неделя повышения осведомленности о проблеме устойчивости к противомикробным препаратам. Эта глобальная мировая кампания проводится, начиная с 2015 г. и призвана повышать знания людей об инфекциях, об антибактериальных препаратах и о понятии «лекарственная устойчивость». Tема Всемирной недели 2024 года — «Просвещать. Агитировать. Действовать сейчас». Проблема устойчивости к противомикробным препаратам представляет собой острый мировой кризис, оказывающий мощное влияние на здоровье людей и животных, продовольственную безопасность, а также связан с экологическими проблемами, такими, как загрязнение окружающей среды.
Вся история человечества тесно связана с микроорганизмами и инфекционными заболеваниями. Инфекции порождали страшные эпидемии, которые уносили миллионы жизней. Последняя такая пандемия COVID-19 показала, что несмотря на все достижения современной медицины организм человека остается хрупким перед инфекцией.
С проблемой устойчивости возбудителей к антибиотикам врачи сталкиваются во всем мире. Пневмония, менингит, туберкулез, нагноившиеся раны, сепсис, кишечные инфекции – вот всего лишь некоторые заболевания, которые становится всё труднее лечить из-за снижения эффективности антибиотиков. Выявляется все больше патогенных бактерий, которые приобрели устойчивость сразу к нескольким группам антибиотиков, в том числе ПАНРЕЗИСТЕНТНЫХ, т.е. устойчивых ко всем используемым против них препаратам. Такие микроорганизмы называют ещё «СУПЕРБАКТЕРИЯМИ».
Лекарственно-устойчивые микроорганизмы, в том числе бактерии, вирусы, грибки и паразиты, могут возникать и распространяться среди людей, животных и растений, а также – в окружающей среде. Они не знают границ и представляют угрозу для всех и повсюду.
В чем опасность устойчивости к противомикробным препаратам?
В апреле 2019 года экспертами ООН был опубликован отчет, в котором они показали масштабы и последствия устойчивости (резистентности) бактерий к противомикробным препаратам, в том числе к антибиотикам. В отчете сказано, что ежегодно более 700 тысяч человек во всем мире умирают от заболеваний, вызванных антибиотикоустойчивыми микроорганизмами. По их прогнозам, эти цифры будут нарастать из года в год, достигнув через 10 лет нескольких миллионов.
Как возникает устойчивость к антибиотикам?
Многие ошибаются, думая, что устойчивость к антибиотикам приобретает организм человека. На самом деле не люди, а микроорганизмы перестают «реагировать» на антибиотики. Резистентность к противомикробным препаратам – это естественное явление среди разнообразия микрофлоры. На протяжении всего процесса эволюции между различными микроорганизмами существовала «конкуренция», борьба за выживание. Бактерии могут мутировать, изменять свою ДНК (гены), способны менять метаболизм, они адаптируются к разным условиям и умеют защищаться. Миллионы лет бактерии вырабатывали вещества для борьбы с остальной микрофлорой, а другие микроорганизмы, в свою очередь, приобретали механизмы защиты от таких соединений. Этот же механизм используется ими и в ответ на действие антибактериальных препаратов. При неправильном использовании антибиотиков выжившие и получившие устойчивость бактерии продолжают размножаться, легко распространяются и вызывают трудноизлечимые инфекции.
Для того, чтобы избежать устойчивости микробов к антибактериальным препаратам, необходимо соблюдать правила приема антибиотиков:
Всемирная неделя правильного использования противомикробных препаратов призывает широкую общественность, медицинских работников и ответственных лиц к правильному использованию антибактериальных, противовирусных, противогрибковых и противопаразитарных лекарственных средств, чтобы предотвратить дальнейшее формирование резистентности к противомикробным препаратам.
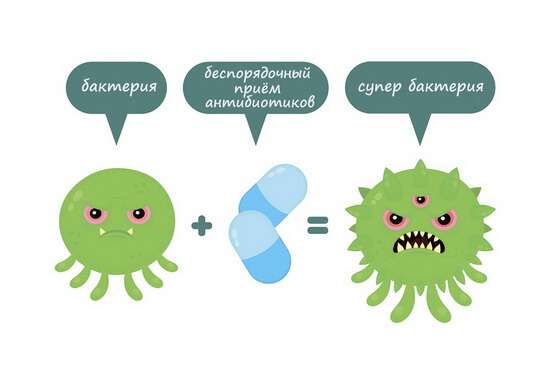
Смаилова Ф.К. врач ЗОЖ

Обморожение (отморожение)– это местное повреждение мягких тканей тела под воздействием холода. Обморожения возникают в зимнее время при температуре воздуха ниже -100С, но иногда получить холодовую травму можно даже тогда, когда показатели температуры равны 0 градусов. Обморожению подвергаются открытые участки тела – уши, нос, щёки или плохо защищённые конечности, прежде всего пальцы рук и ног, кисти или стопы. Очень часто обморожения сочетаются с общим переохлаждением организма. Этому способствует длительное пребывание на улице, особенно при высокой влажности и сильном ветре, длительное нахождение на улице в неподвижном или вынужденном неудобном положении, патология сердца или сосудов, алкогольное или другое опьянение, ослабленный иммунитет, переутомление, неподходящая обувь и одежда (слишком узкая, сдавливающая конечности, влажная и т. д.).
Признаки обморожения, о которых надо обязательно помнить:
В зависимости от тяжести поражения тканей обморожение разделяют на 4 степени.
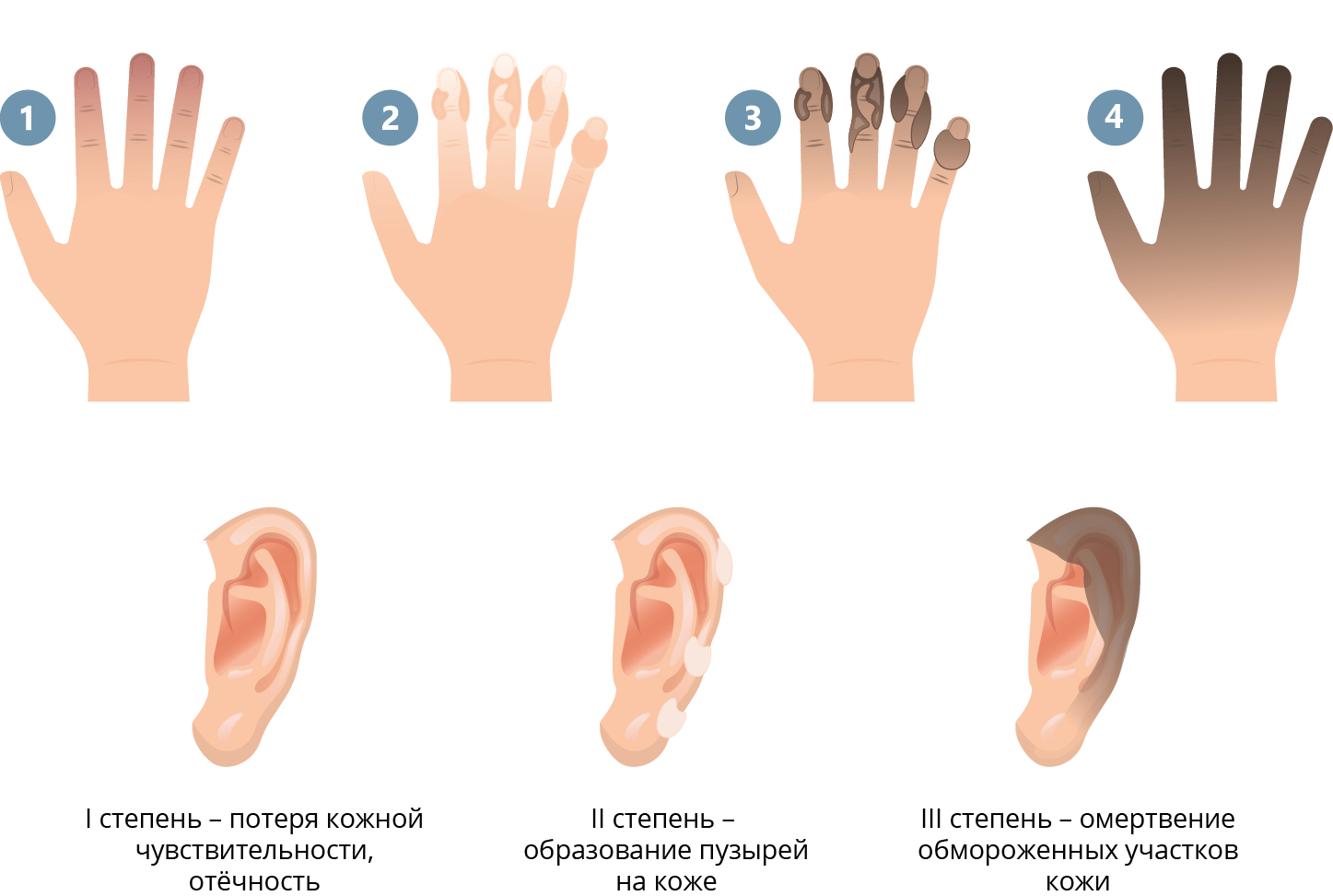
Обморожение может привести к серьёзным последствиям, поэтому очень важно в зимнее время следить за погодой, правильно одеваться и соблюдать простые правила, которые позволят избежать переохлаждения и обморожения на сильном морозе.
Профилактика переохлаждений и обморожений
Первая помощь при обморожении:
Важно запомнить, чего нельзя делать при обморожении:
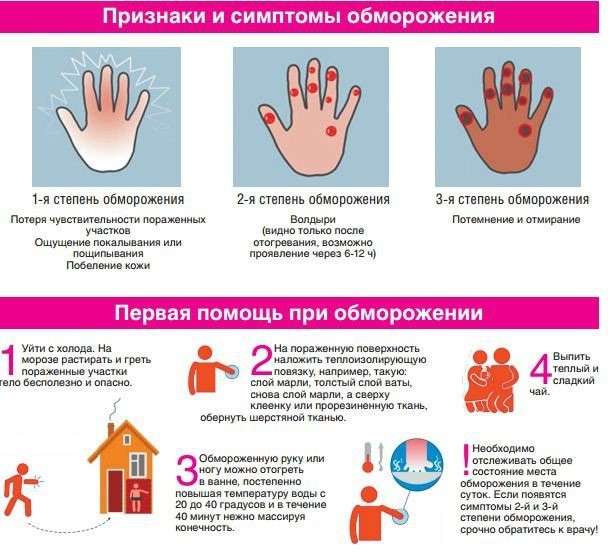
Жүрсін Ақерке Жүрсінқызы резидент-терапевт
НАО «КазНМУ им.С.Д.Асфендиярова»
Смаилова Ф.К., врач ЗОЖ

Очень часто на приеме у врача пациенты жалуются на усталость, быструю утомляемость, общую слабость. Многие люди тоже жалуются на «хроническую усталость», однако их самочувствие после полноценного отдыха значительно улучшается и они не обращаются к докторам. Но синдром хронической усталости (СХУ) отличается от чувства слабости, которое может встречаться при многих заболеваниях. Это такой симптомо-комплекс, который продолжается более 6 месяцев, может значительно нарушать качество жизни человека, имеет разнообразные проявления и не объясняется какими либо видимыми причинами.
Термин «Синдром хронической усталости» впервые начал использоваться в 1988 году Центром по контролю заболеваний (The Centers for Disease Control – CDC, Атланта, США). До этого данное состояние было довольно подробно описано, но под разными названиями. Применялись такие обозначения, как общее недомогание, неврастения, хронический бруцеллез, нейроциркуляторная дистония. В зарубежной литературе СХУ иногда описывается как болезнь системной непереносимости нагрузок (БСНН), миалгический энцефаломиелит (МЭ/СХУ).
СХУ сопровождается довольно широкой симптоматической картиной, начиная от немотивированного чувства усталости, не проходящего даже после отдыха, до стойкого изнуряющего ощущения переутомления, разбитости, апатии, слабости, боли в лимфатических узлах, нарушений в работе нервной, сердечно-сосудистой, иммунной и других систем организма.
Особенностью СХУ является то, что достоверно не установлены ни инфекционные, ни гормональные, ни иммунологические или психологические причины этого состояния. Доказано, что ни вирус Эпштейна-Барр, ни болезнь Лайма, ни кандидоз, ни цитомегаловирус не являются причиной развития СХУ. Многие исследователи считают этиологию синдрома многофакторной, включая генетическую предрасположенность, влияние микробов, токсинов, других физических воздействий и/или эмоциональных травм.
Синдром хронической усталости – это болезнь больших городов, где человека на каждом шагу преследуют раздражающие факторы (пробки, громкие звуки, яркие афиши, световые рекламные конструкции, загазованный воздух и так далее). Жизнь в таком ритме приводит к истощению, переутомлению, стрессу, эмоциональному выгоранию и, как итог, синдрому хронической усталости. Заболевание чаще всего развивается в возрасте 30-40 лет. Женщины страдают этой болезнью в 2 раза чаще, чем мужчины.
Проявления синдрома хронической усталости
Предрасполагающими факторами являются:
Как лечить синдром хронической усталости?
Лечение синдрома хронической усталости начинается с соблюдения охранительного режима, снижения психоэмоционального напряжения, нормализации сна. Показан продолжительный санаторно-курортный отдых, общеукрепляющие процедуры, массажи, занятия плаванием или легкой гимнастикой.
Лечебная физкультура с поэтапным увеличением нагрузки способствует уменьшению усталости, снижает повышенную тревожность, помогает снять напряжение и улучшает социальную адаптацию.
Еще одним действенным методом лечения является психотерапия. Она направлена на выработку у человека стрессоустойчивости, адекватного восприятия реальности, коррекцию эмоциональных реакций.
При длительном сохранении патологических симптомов СХУ лечащий врач может дополнительно назначить медикаментозные препараты мягкого действия для облегчения симптомов:
Профилактика и рекомендации при синдроме хронической усталости:
Кроме того, при синдроме хронической усталости настоятельно рекомендуется полностью отказаться от употребления алкогольных напитков, курения и наркотических веществ. Они не только не позволят справиться с переутомлением, но и еще больше усугубляют течение синдрома хронической усталости.
Но, самое главное, не пропустить начало серьезной патологии! Поэтому при длительной хронической усталости необходимо обратиться к врачу и пройти обследование для своевременного выявления заболеваний и проведения комплекса лечебных мероприятий!
Байтұрған Лағыл Арманқызы резидент – терапевт
НАО «КазНМУ им.С.Д. Асфендиярова»

Увеличение частоты падений в период гололедицы связано со следующими факторами:
Чтобы предостеречь себя от падения на голом льду, следует соблюдать простые правила:
Если Вы все-таки потеряли равновесие, постарайтесь упасть правильно:
Как нельзя падать?
Если вы все же упали и не можете самостоятельно подняться, не стесняйтесь попросить прохожих помочь вам, а также, при необходимости, вызвать бригаду скорой помощи.
Хафиз Гүлназ Құрметбекқызы, резидент-терапевт
НАО «Каз НМУ им.С.Д. Асфендиярова»
Смаилова Ф.К., врач ЗОЖ
В начале января 2025 года Китайское управление по контролю и профилактике заболеваний сообщило, что в стране зарегистрирована вспышка метапневмовируса человека. Далее вспышки инфекции были зарегистрированы в соседних странах, в том числе в Казахстане, Узбекистане, Кыргызстане и других странах, что вызвало озабоченность и ажиотаж среди населения. Что же известно о метапневмовирусе на сегодняшний день и стоит ли опасаться новой пандемии?
Метапневмовирус человека (МПВЧ)– это вирус, который вызывает заболевания органов дыхания, особенно у детей, людей с ослабленным иммунитетом и пожилых. На латинском вирус обозначается как – hMPV или НMPV. Заболевания верхних дыхательных путей, вызываемые этим вирусом, относятся к группе ОРВИ – острой респираторной вирусной инфекции. В более тяжелых случаях могут поражаться нижние дыхательные пути – бронхиты, пневмонии.
Эксперты ВОЗ отмечают, что это не новый вид вируса, он известен уже давно, встречается по всему земному шару, циркулирует круглый год и имеет выраженную сезонность, т.е. вспышки заболевания отмечаются зимой и ранней весной, как и большинство ОРВИ. Впервые вирус был выделен у больного человека в конце 2001 года в Нидерландах, а к 2018 году у него идентифицированы два генотипа (линии А и В). Почти у всех детей старше 10 лет и у всех взрослых при обследовании обнаруживаются маркеры (антитела) перенесенной метапневмовирусной инфекции. В мазках из носа и зева детей с симптомами ОРЗ метапневмовирус обнаруживается в 3-16% случаев (по данным некоторых авторов – до36%). Таким образом, практически все мы в течение жизни переболеваем этой вирусной инфекцией, возможно – даже и не один раз, так как иммунитет после него нестойкий.
Власти Казахстана со ссылкой на данные ВОЗ сообщают, что ситуация в нашей стране не вызывает опасений. Комитет санитарно-эпидемиологического контроля РК опубликовал результаты исследований больных с респираторными симптомами: с начала эпидсезона осени 2024 года на не гриппозные вирусы по республике изучено более 8 тысяч образцов, из них на метапневмовирус положительными оказались ЛИШЬ 1,6 % образцов.
Как передается метапневмовирусная инфекция?
Как и при всех остальных респираторных заболеваниях, источником инфекции является больной человек. Ведущий путь распространения метапневмовирусной инфекции – воздушно-капельный, может быть и контактно-бытовой. Эпидемические вспышки регистрируются внутри семьи, в организованных детских коллективах, при тесном контакте с заболевшим коллегой, длительной нахождении в помещении с больным человеком.
Вирус вызывает респираторную инфекцию, симптомы которой схожи с проявлениями гриппа и ОРВИ. У большинства инфицированных заболевание протекает в легкой форме, но у людей с ослабленным иммунитетом могут быть осложнения.
В группу риска входят:
Клинические симптомы инфекции.
Первые признаки заболевания начинают проявляться через 3-5 дней после заражения.
Симптомы могут включать в себя:
Признаки, которые требуют незамедлительного обращения к врачу:
Осложнения метапневмовирусной инфекции.
Осложненное течение заболевания чаще встречается у пациентов, входящих в группы риска. Отмечается присоединение бактериальных инфекций легких в виде пневмонии, ЛОР-органов (гайморит, отит), гнойный конъюнктивит, обострение инфекций мочевыводящих путей. У детей может развиться стенозирующий ларингит (круп), бронхит и бронхиолит с тяжелой дыхательной недостаточностью. Все эти состояния требуют срочной госпитализации.
Лечение метапневмовирусной инфекции.
При появлении признаков заболевания и высокой температуры оставайтесь дома, вызовите врача. Стационарное лечение проводится в инфекционных больницах, госпитализация чаще требуется детям раннего возраста и лицам с осложненным течением, остальные лечатся амбулаторно. Специально разработанных противовирусных препаратов для лечения МПВЧ нет, специфическая вакцинопрофилактика метапневмовирусной инфекции не разработана. Медикаментозную терапию назначает только врач!
Заболевшему человеку рекомендуется создать лечебно-охранительный режим: изолировать больного, чаще проветривать помещение, проводить влажную уборку, при уходе за заболевшим носить маску, посуду больного мыть горячей водой. На период лихорадки назначается постельный режим, полноценный сон. При улучшении состояния выполнять легкие дыхательные упражнения. Рекомендуется молочно-растительная, легкоусвояемая витаминизированная диета, обильное питье (чай, минеральная вода, морсы, напитки с лимоном, малиной). При катаральных явлениях помогают полоскания горла, носовой душ, при заложенности носа – сосудосуживающие капли и спреи, противовоспалительные препараты. Для облегчения кашля врач назначит отхаркивающие средства, для снятия бронхоспазма – ингаляции. Выздоровление наступает, в среднем, в течение 1-2-х недель.
Профилактика метапневмовирусной инфекции.
Меры профилактики такие же, как и при всех ОРВИ, коронавирусной инфекции и гриппе:

Смаилова Ф.К., врач ЗОЖ
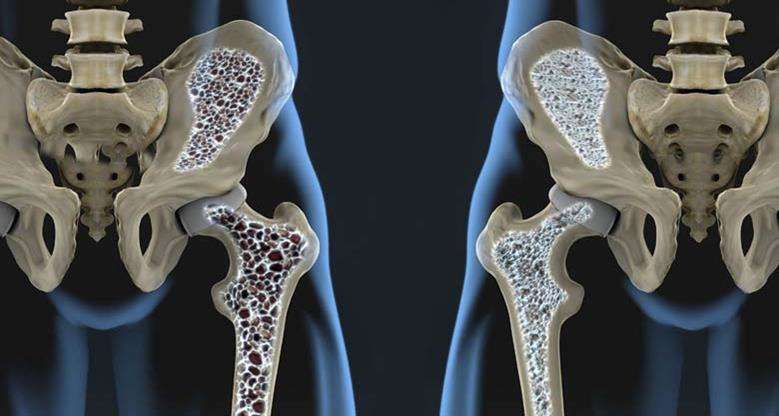
Причины заболевания остеопороза у пожилых
Основной причиной развития остеопороза у пожилых становятся возрастные изменения, которые усугубляются изменением гормонального фона в период постменопаузы. Можно выделить и другие факторы риска, при наличии которых рекомендуется уделять более пристальное внимание профилактике развития заболевания:
Признаки остеопороза
Симптомы остеопороза достаточно сложно выявить на начальной стадии развития заболевания, которое протекает бессимптомно, чаще всего пациенты обращаются за медицинской помощью уже после перелома. Пожилые люди могут отнести признаки заболевания к проявлению других болезней или к простому недомоганию, поэтому необходимо уметь четко их выделять и обратить внимание на следующие симптомы:
Диагностика остеопороза у пожилых
Существует несколько способов диагностировать остеопороз:
Физическая диагностика
Лабораторные исследования
Инструментальная диагностика
Лечение остеопороза у геронтологических пациентов
Полностью излечить от остеопороза невозможно, поэтому лечение будет направлено на поддержание минеральной плотности костной ткани, стимулирование образования новой и замедление процесса разрушения костей.
Медикаментозное лечение включает в себя
На данный момент к ним относится только терипаратид, все остальные средства тормозят процесс разрушения кости, но не стимулируют формирование молодой костной ткани, а на фоне лечения терипаратидом увеличивается минеральная плотность костной ткани;
Именно кальций необходим для того, чтобы поддерживать нормальную плотность костей и предотвращать их разрушение. Для того, чтобы кальций усвоился, дополнительно назначают прием витамина D, он способствует отложению кальция в костной ткани и регулирует минеральный обмен, препятствуя, таким образом, разрушению структуры кости. Фосфор и кальций при обмене веществ также им регулируются.
Рекомендуемый препарат для лечения дефицита витамина D для большинства пациентов — это колекальциферол (витамин D3). Норма потребления кальция в день – 1200-1500 мг, витамина D – 1000-2000 МЕ (поддерживающая доза при уровне витамина D в крови ≥ 30 нг/мл).
Немедикаментозное лечение – это ряд мер, способствующих укреплению костей и препятствующих их разрушению: регулярное выполнение предписанных врачом рекомендации станет залогом успешного выздоровления, даже если пациентке больше 60 лет.
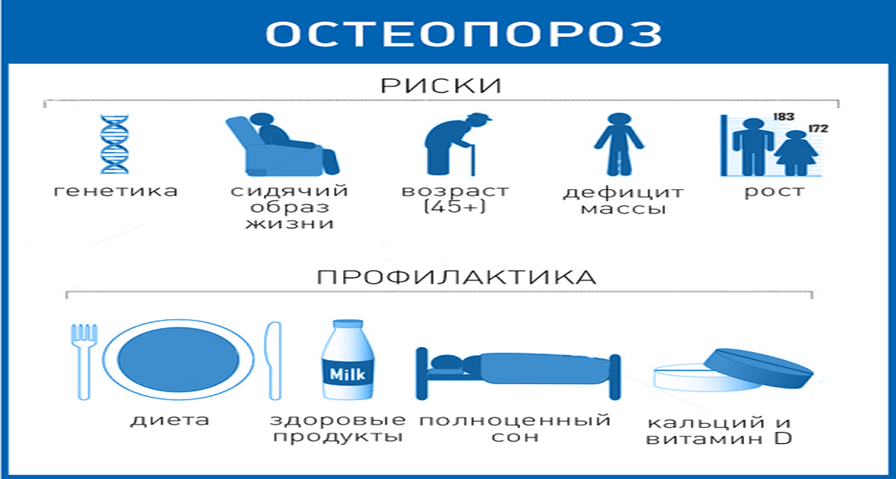
Рекомендуется совершать прогулки на свежем воздухе (три-четыре раза в неделю), делать упражнения на равновесие, чтобы женщина реже падала и тем самым снизить риск переломов, важна также умеренная физическая нагрузка под наблюдением родственников или специалистов.
Занятия гимнастикой по 20-30 минут в день заметно улучшают общее состояние организма. Главный принцип – все упражнения без боли. Пожилым людям не следует заниматься упражнениями, включающими в себя бег, прыжки, повороты в талии, подъем гирь и гантелей – все то, что повышает вероятность получения перелома. Заниматься следует в умеренном темпе, начиная с малого и постепенно увеличивая нагрузку.
Отказаться от употребления алкоголя или табака после длительного стажа достаточно сложно, но это необходимое условие успешного лечения. Кроме того, чрезмерное употребление кофеиносодержащих напитков и сладостей негативно сказывается на состоянии пациентки – эти продукты вымывают кальций из организма, поэтому кости разрушаются еще быстрее.
Профилактика остеопороза может быть намного эффективнее его лечения, поэтому, чем раньше начать соблюдать эти правила, тем лучше будет общее состояние организма и костей к пожилому возрасту.
Питание при остеопорозе
В первую очередь следует отказаться от тех продуктов, употребление которых снижает содержание в организме кальция или препятствует его усвоению. Кофе, сладости, сладкие газировки, пальмовое масло, соль, копченая колбаса, красное мясо – эти продукты следует исключить из рациона или сократить их потребление до минимума.
Заменить их специалисты рекомендуют тем, что содержит кальций и витамин D: рыба (лосось, скумбрия, треска, селедка), рыбий жир, зеленые овощи и салат, фрукты, молочная продукция, орехи, финики, яичный желток.
С возрастом кожа человека теряет способность вырабатывать витамин D: у пожилых старше 60 лет эта способность, по меньшей мере, в три раза ниже, чем в молодом возрасте, поэтому необходимо восполнять его с помощью продуктов питания.

Врач-гериатр: Байкенова А.С.
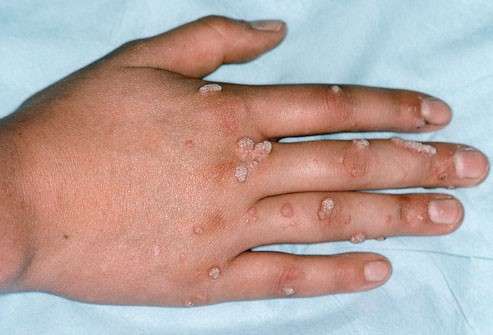
Вирус папилломы человека (ВПЧ) – это очень распространенная группа вирусов, которые являются самой частой инфекцией половых путей. Известно более 300 генотипов ВПЧ. Некоторые из них вызывают образование папиллом, бородавок, кондилом, а некоторые типы обладают высокой онкогенной активностью и способствуют развитию раковых заболеваний.
Вирус обычно поражает слизистую рта и глотки, носовые проходы, конъюнктиву глаз, веки. Но чаще всего опухоли появляются на наружных и внутренних половых органах, в паху и на лобке, в области ануса, в мочеиспускательном канале. Каждый тип папилломавирусной инфекции имеет свои особенности, течение и клинические проявления.
Самое опасное проявление папилломавирусной инфекции – злокачественные опухоли, особенно рак шейки матки, от которого ежегодно умирает более 270 тысяч женщин. У мужчин ВПЧ может привести к раку полового члена. Также вирус может способствовать развитию рака полости рта, гортани, прямой кишки.
По степени онкогенного риска ВПЧ подразделяются на три основные группы:
Среди них наиболее опасными являются 16, 18, 31 и 45 типы.
Особенностью ВПЧ является то, что после заражения в течение очень многих лет инфекция протекает бессимптомно, а на появившиеся образования на коже человек не обращает внимания. Он может даже не догадываться, что болен и является источником заражения. Ещё одной особенностью ВПЧ является то, что иммунитет к нему нестойкий и можно заразиться этой инфекцией несколько раз в течение жизни, причем возможно инфицирование сразу несколькими типами ВПЧ одновременно. И еще одно свойство-это единственный вирус, который не проникает в кровь, поэтому в организме не возникает воспалительных реакций, таких, как повышение температуры, изменений в анализах крови, что позволяет ему находиться в тканях и спокойно размножаться.
Пути заражения ВПЧ
Выделяют три пути заражения вирусом:
Вероятность заражения повышается при снижении иммунитета. Основной путь передачи у взрослых – половой. Иногда достаточно одного полового контакта с носителем вируса, чтобы заразиться. Использование презервативов снижает риск заражения, но полностью его не исключает. Вирус может проникнуть в организм и при поцелуях.
Воротами для инфекции являются небольшие повреждения кожи и слизистых – царапины, трещины, ранки и т.д. Заражение может произойти в бассейне, бане, сауне – там, где повышенная температура, влажность и не соблюдаются санитарные нормы.
Выраженность кожных проявлений ВПЧ зависит от состояния местного и общего иммунитета: чем сильнее иммунитет, тем активнее он блокирует размножение вируса и борется с ним. По статистике наибольшая распространенность ВПЧ наблюдается в возрасте от 17 до 33 лет, пик заболеваемости приходится на 20-24 года, после того, как мужчины и женщины становятся сексуально активными. Время от заражения вирусом и развитием рака может составлять от 10 лет и более.
Какие факторы способствуют заражению:
Диагностика и лечение ВПЧ
Каждому человеку нужно следить за состоянием кожи и слизистых, обращать внимание на появление изменений в виде папиллом, наростов – ведь за простыми образованиями может скрываться грозная патология. При подозрении на папилломавирусную инфекцию или при появлении различных образований на коже рекомендуется обратиться к врачу – дерматологу или онкологу за качественной диагностикой и своевременным грамотным лечением.
Для выявления в организме ВПЧ применяются физикальные, лабораторные и инструментальные исследования. Они включают в себя:
В лечении используется комплексный подход с применением разных методов и с привлечением специалистов разного профиля – хирургов, гинекологов, урологов, инфекционистов, иммунологов. Хирургическое удаление папиллом и бородавок при помощи лазерной коагуляции или криодеструкции сопровождается применением противовирусных и иммунокорригирующих препаратов. Они используются для симптоматического лечения и раннего предупреждения онкологии.
Профилактика папилломавирусной инфекции
Меры профилактики можно подразделить на неспецифические и специфические. В первую очередь – это укрепление иммунитета, ведение здорового образа жизни, отказ от вредных привычек, физическая активность. Здоровая и сильная иммунная система может самостоятельно справиться с инфекцией, но пожизненного иммунитета не формируется, поэтому возможно повторное заражение. В связи с этим очень важно проводить информационную работу среди детей и подростков по половому воспитанию. Став взрослыми и грамотными людьми они будут защищены от инфекций и будут правильно воспитывать своих детей в будущем.
Как не заразиться вирусом папилломы человека:
Прививка создает специфический иммунитет и защищает от заражения именно тех типов, которые вызывают генитальные бородавки и раковые опухоли. Безопасность вакцин против ВПЧ является доказанной, они применяются в 135 странах мира, в том числе и в Казахстане. Общепризнанными являются 3 вакцины: двухвалентная (Cervarix, GlaxoSmithKline), четырехвалентная (Гардасил, Merck) и девятивалентная (Гардасил 9, Merck) вакцины, которые защищают от ВПЧ 16 и 18 типов.
Вакцинация может предотвратить до 95% смертности от рака шейки матки
Начинать вакцинацию рекомендуется до начала половой жизни: девочкам в возрасте от 9 лет и старше, мужскому полу- от 9 до 26 лет. Это сводит риск заболеть раком к 1%. Кроме того, если в организме обнаружен один из типов вируса, то вакцинацию можно сделать и с целью защиты от остальных штаммов. Сегодня это не только путь к снижению заболеваемости, но и сокращение инвалидности и смертности от рака половой сферы, а также – улучшение качества жизни.
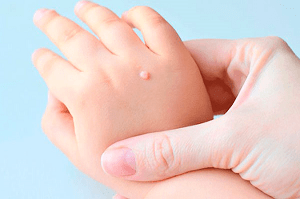

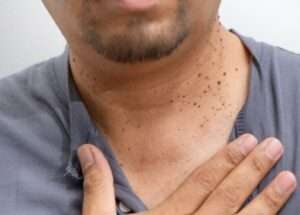
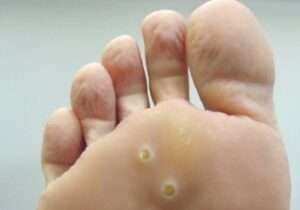

Айазбаев Н.Б. врач онколог

Современный мир характеризуется высоким темпом жизни, большим объемом информации и стрессами, что способствует дестабилизации психики, переутомлению, перепадам настроения, формированию тревожных и депрессивных расстройств. Но, плохое настроение и депрессия – это два разных состояния с похожими признаками, и подход для их решения кардинально различается.
Депрессия – это расстройство психического здоровья, которое оказывает влияние на чувства, мысли и поступки человека. Это не просто периодическое плохое настроение, а серьёзное состояние, которое требует помощи специалиста. Она может привести к формированию различных зависимостей, к заболеваниям сердца, сахарному диабету или сексуальным расстройствам. Согласно оценкам, депрессией страдает до 5% взрослого населения мира.
Депрессия отрицательно влияет на все стороны жизни человека, в том числе на отношения в семье, общение с друзьями и окружающими людьми. Она может быть причиной ухудшения успеваемости в школе, проблем на работе и даже суицидальных поступков. Во время депрессивного эпизода человек почти каждый день испытывает подавленное настроение, чувство опустошенности и физического бессилия, как минимум, в течение двух недель и более. Для пациентов с депрессией характерна моторная заторможенность, они могут целыми днями лежать в постели, отвернувшись к стене, готовы расплакаться в любой момент либо погружаются в свои мысли и ничего не замечают вокруг. У больных депрессией отсутствует эмоциональная реакция на события, которые обычно приносили им радость, им сложно начать или завершить дела, снижается способность думать или концентрировать внимание. Человека может беспокоить патологическое чувство вины, идея собственной малозначимости, повторяющиеся мысли о самоповреждении, смерти и суициде. Иногда это выливается в повышенную раздражительность и демонстративно-ожесточенное отношение к окружающим людям.
Депрессии в большей степени подвержены люди, пережившие острый или длительный стресс, физическое или психологическое насилие, имеющие тяжелые заболевания внутренних органов. Повышенный риск развития депрессии наблюдается у людей, переживших жизненные потрясения – жестокое обращение в детстве, безработицу, потерю близкого. Женщины чаще страдают депрессией, чем мужчины, согласно оценкам, более 10% беременных и только что родивших женщин во всем мире испытывают послеродовую депрессию. Курение, зависимость от алкоголя или других психоактивных веществ тоже могут повышать риск развития депрессии и провоцировать её рецидивы.
Факторами риска возникновения депрессии являются:
По степени тяжести проявлений выделяют лёгкую, умеренную и тяжёлую депрессию. При лёгкой и умеренной форме расстройства человек сохраняет трудоспособность, но его качество жизни значительно снижается. При тяжёлой форме люди не могут выполнять даже привычные действия, теряют трудоспособность, подвержены суициду. Чаще всего мысли о самоубийстве посещают молодых людей в возрасте от 18 до 25 лет и людей преклонного возраста.
Диагностикой и лечением депрессии занимаются врачи психологи, психотерапевты, невропатологи (чтобы исключить некоторые заболевания нервной системы). Депрессивные расстройства поддаются коррекции. Существует ряд эффективных методов лечения, которые включают в себя психотерапию и медикаментозные методы, а также лечение соматических заболеваний. Существующие программы профилактики позволяют снизить распространенность депрессии, помогают эффективно контролировать симптомы и, в целом, повысить уровень психологического благополучия.
Если у ваших близких или коллег больше месяца наблюдаются признаки угнетенного психологического состояния, то не оставайтесь в стороне, деликатно предложите помощь или посоветуйте обратиться к врачу. Человеку в состоянии грусти важно знать, что кто-то есть рядом.
Что можно сделать самостоятельно:
Если у Вас возникают мысли о самоубийстве или вы чувствуете, что можете причинить себе вред, то помните, что Вы не одиноки и что такие ощущения возникали у многих других людей, которым удалось получить помощь. Не откладывая поговорите с медицинским работником, обратитесь в любые доступные вам службы экстренной помощи или кризисную телефонную службу. Вам обязательно помогут!
Ерасылова А.С. врач-психотерапевт ОПСПП

Одной из серьёзных проблем современных семей является бездетный брак, который стал встречаться все чаще. По данным статистики, бесплодие встречается у 8- 12% пар репродуктивного возраста во всем мире. Бесплодие имеет серьезные социальные последствия для жизни бездетных пар, и особенно женщин, и нередко приводит к насилию, разводам, социальной стигматизации (особенно в сельских местностях), эмоциональному стрессу, депрессии, тревожному состоянию и низкой самооценке.
Бездетным (или бесплодным) считается такой брак, когда пара не может зачать ребенка после одного года регулярной половой жизни без контрацепции. Причиной такой ситуации может быть как женское, так и мужское бесплодие.
Женским бесплодием считается отсутствие зачатия у женщин младше 35 лет после года регулярной половой жизни. Если женщина старше 35 лет, то диагноз бесплодия ставится после 6 месяцев безуспешных попыток зачатия. Причинами женского бесплодия могут быть различные факторы, такие как, эндокринные нарушения, патологии матки и маточных труб, иммунологические проблемы. Кроме того, существуют внешние факторы, которые негативно влияют на обоих партнеров и могут привести к развитию бесплодия:
Благодаря современным методикам диагностики и лечения в 90% случаев женщине можно помочь. Важно своевременно обратиться к опытному специалисту.
Классификация женского бесплодия:
Форма патологии во многом определяет врачебную тактику при диагностике и лечении этого состояния.
Наиболее частые причины женского бесплодия:
Яичниковые факторы
Трубные и перитонеальные факторы
Цервикальные факторы:
Диагностика бесплодия
Бесплодие – это не индивидуальная проблема только женщины или только мужчины. Это состояние, которое характеризует пару в целом. Поэтому обследование начинают проходить одновременно оба партнера.
Чаще всего пациентам назначаются следующие виды обследований:
Методы лечения бесплодия у женщин:
Программа лечения составляется индивидуально для каждой пары и зависит от установленных причин. Придерживаться программы лечения должны оба партнера.
Общие рекомендации при подозрении на бесплодие
Независимо от причин бесплодия в паре, акушеры-гинекологи, урологи-андрологи и репродуктологи советуют придерживаться общих правил здорового образа жизни:
Юзеева Г.Р., врач акушер-гинеколог ОСМП

Тревога – это естественная реакция организма на стресс. Она сигнализирует нам, что что-то не так, и помогает сосредоточиться на решении проблемы. Но когда тревога становится чрезмерной, она мешает нам жить.
Парадокс: чем больше мы боремся с тревогой, тем сильнее она становится. Тревога усиливается, когда мы пытаемся ее контролировать.
Выход – это принятие. Принять тревогу не значит сдаться, а осознать, что это временное состояние, которое пройдет. Предлагаемые техники помогут справиться с тревожностью.
Эти методы помогают справляться с тревожными состояниями, снижать уровень стресса и восстанавливать внутреннее спокойствие. Важно помнить, что в случае длительной или хронической тревожности стоит обратиться к психологу для дальнейшей помощи.
Рекомендую прочесть книги:
Курманбекова М.Б. доктор PhD по психологии, психолог отделения специализированной медицинской помощи
Сахарный диабет и почки
Сахарный диабет – это хроническое заболевание, которое возникает либо в случаях, когда поджелудочная железа не вырабатывает достаточное количество гормона инсулина, либо когда организм не может эффективно использовать вырабатываемый инсулин, что приводит к повышению уровня глюкозы в крови – гипергликемии. Повышенный уровень глюкозы (сахара) в крови приводит к серьезному повреждению многих систем организма, в том числе и почек.
По данным ВОЗ, в 2021 г. диабет стал непосредственной причиной гибели 1,6 миллиона человек, при этом 47% всех связанных с диабетом случаев смерти произошли среди лиц, не достигших 70 лет. Еще 530 000 случаев смерти были вызваны заболеваниями почек, обусловленными диабетом.
Диабетическая нефропатия (или диабетическая болезнь почек) является одним из самых тяжелых осложнений сахарного диабета. Основным фактором и пусковым механизмом развития диабетической нефропатии является гипергликемия. Избыток глюкозы поражает сосуды почек, что приводит к их склерозированию, снижению фильтрационной функции почек (скорости клубочковой фильтрации – СКФ) и развитию хронической почечной недостаточности (ХПН). Почки в организме человека о очищают кровь от токсинов, ядовитых продуктов распада и различных солей. Кроме того, почки участвуют в регуляции артериального давления. Если почки перестают очищать кровь должным образом, в организме накапливаются продукты обмена и вода, в крови нарастают мочевина и креатинин, что указывает на развитие почечной недостаточности.
Диабетическая нефропатия это медленно прогрессирующее состояние, которое проходит в своем развитии несколько стадий:
Признаками диабетической нефропатии является появление в моче белка – протеинурия. На стадии микроальбуминурии симптомы заболевания могут отсутствовать, но в анализах мочи обнаруживаются «легкие» белки – альбумины. Альбуминурия (АУ) более 30 мг/сут, обнаруженная как минимум 2 раза в течение 3-6 месяцев является признаком диабетической нефропатии. Кроме альбуминурии могут отмечаться эпизоды повышения артериального давления, особенно при физических нагрузках. Данная стадия обратима, при своевременной диагностике, соблюдении советов эндокринолога по модификации образа жизни и лечению, состояние почек можно вернуть к норме. На стадии же протеинурии возможно лишь приостановить прогрессирование диабетической нефропатии до ХПН.
Факторы риска диабетической нефропатии:
Первые признаки диабетической нефропатии могут появиться на пятом году заболевания, а развернутые проявления нефропатии наблюдаются спустя 10 – 15 лет от начала сахарного диабета. На этом этапе наблюдается снижение скорости клубочковой фильтрации (СКФ), становится высокой и плохо корригируется артериальная гипертония, развивается нефротический синдром, который сопровождается гиперхолестеринемией, гипоальбуминемией, периферическими и полостными отеками. Поэтому очень важно диагностировать диабетическую нефропатию как можно раньше, чтобы предотвратить тяжелые осложнения.
Мониторинг состояния пациента
СКФ, мл/мин | Рекомендации |
Всем пациентам с СД | · Раннее определение креатинина в сыворотке крови, коэффициента альбумин/креатинин при СД 1 типа через 5 лет, а при СД 2 типа сразу же при постановке диагноза, определение уровня калия. |
45-60 | · Направить к нефрологу при подозрении на недиабетическое поражение почек (длительность диабета 1 типа менее 10 лет, тяжелая протеинурия, патологические находки при УЗИ почек, резистентная артериальная гипертензия, быстрое снижение СКФ или активный мочевой осадок); · Соблюдение режима дозирования препаратов; · Контроль СКФ каждые 6 месяцев; · Мониторинг калия, натрия, гемоглобина, кальция, фосфора, ПТГ как минимум 1 раз в год; · Контроль и устранение дефицита витамина Д; · Исследование минеральной плотности костей; · Консультация диетолога. |
30-40 | · Мониторинг СКФ каждые 3 месяца; · Мониторинг электролитов, бикарбоната, гемоглобина, кальция, фосфора, ПТГ, веса пациента каждые 3-6 месяцев; · Учет снижения почечной функции при дозировании препаратов. |
<30 | · Направить к нефрологу. |
Лечение диабетической нефропатии
Лечением диабетической нефропатии занимаются врачи эндокринологи и нефрологи. Основной целью лечения является максимальная отсрочка прогрессирования нефропатии до ХПН, снижение риска развития ишемической болезни сердца, инфаркта миокарда, инсульта, тяжелой почечной недостаточности. В лечении применяются лекарственные и нелекарственные методы. При этом нелекарственная часть является основополагающей.
Общими принципами в лечении всех стадий диабетической нефропатии является строжайший контроль глюкозы крови, артериального давления, своевременная коррекция нарушений минерального, белкового, липидного (жирового) обменов. Чем хуже контроль диабета – тем выше риск, особенно в начале заболевания.
В лечении диабета очень важно исключить быстрые углеводы (сладости, конфеты, газировоки), жирную, жареную, копченую пищу. Независимо от стадии нефропатии пациентам рекомендуется специальная бессолевая низкобелковая диета. С целью коррекции дислипидемии в питании ограничивается содержание животных жиров, а также назначаются препараты, нормализующие липидный спектр крови. Это необходимо для защиты сердца – снижения риска сердечно-сосудистых осложнений.
Регулярные физические упражнения, наряду с лекарствами от диабета, помогают снизить уровень сахара, контролировать артериальное давление, нормализовать вес. Необходимо отказаться от курения и употребления спиртных напитков.
На поздних стадиях диабетической нефропатии пациенту может потребоваться проведение гемодиализа, могут возникнуть вопросы о трансплантации донорской почки или постоянного перитонеального диализа.
Профилактика диабетической нефропатии
Диабетическую нефропатию нельзя вылечить, но можно значительно затормозить. Профилактика включает в себя следующие мероприятия:
Каждый человек уникален, поэтому очень важно относиться ответственно к своему здоровью, быть дисциплинированным и эффективно сотрудничать со своим лечащим врачом.
Жузенова Макпал Адиловна Phd, врач эндокринолог ОСМП

Невозможно представить современного человека без компьютера, мобильного телефона, планшета и других гаджетов, все они являются необходимыми атрибутами нашей жизни, делают её проще и комфортнее. Но всё ли мы о них знаем? Могут ли они отрицательно влиять на наше здоровье?
Опасности гаджетов
Технический прогресс имеет огромное значение для жизнедеятельности человека, но он принес также и некоторые зависимости от достижений цивилизации.
Фаббинг (phubbing) – вредная привычка, зависимость от интернета и гаджетов, которая проявляется в том, что человек не выпускает из рук свой телефон, все время отвлекается от собеседника, учителя, коллеги. Термин произошел от английских слов phone («телефон») и snubbing («пренебрежение»). Специалисты психологи ставят фаббинг в один ряд с такой зависимостью, как игромания.
Номофобия – беспокойство и тревожность, вплоть до паники, когда теряется доступ к мобильному телефону из за того, что он разрядился, остался дома или утерян. Номофобы не расстаются с мобильником даже там, где его присутствие опасно и даже нелепо – за рулем, в ванной, во время еды и даже в туалете. Человек может посвящать гаджету всё свободное время в ущерб своему здоровью, в ущерб работе.
Психологи бьют тревогу ещё от одной зависимости – это зависимость от социальных сетей. Некоторые люди, особенно дети и подростки, настолько поглощены этим, что теряют связь с реальностью, теряют интерес к окружающему, ограничивают свой круг общения, начинают жить в иллюзорном мире.
Учёными доказано, что все современные гаджеты способны генерировать электромагнитные поля, которые могут приводить к изменениям в организме человека на клеточном уровне. Кстати, электромагнитное излучение исходит от всех электромагнитных приборов (телевизоров, микроволновок, компьютеров и т.д.), но в отличие от мобильных телефонов, они находятся от нас на определённом расстоянии, а не в кармане или у изголовья в ночное время. Электромагнитное излучение больше всего влияет на нервную и иммунную системы, т.к. они более чувствительны к различным видам излучений, отсюда и возникают отрицательные последствия. Но, кроме этого, есть и другие последствия длительного использования гаджетов.
С увеличением времени, проведенного за гаджетами, зависимость от них становится все более распространенной проблемой. Она может иметь серьезные последствия для здоровья как физического, так и психического.
Физические последствия
Психические последствия
Зависимость от гаджетов плохо сказывается на взрослых людях, но особенно вредны они растущему и еще не сформировавшемуся организму детей и подростков. Длительные и частые разговоры по мобильному телефону, различные видеоигры вредят мозгу, от них страдает слух, перевозбуждается нервная система, быстрее развивается зависимость, ведь кости черепа ребенка тоньше, чем у взрослого и больше поглощают электромагнитные излучения. В результате количество нейронов в мозге ребенка сокращается, не образуются новые связи, что сказывается на психическом развитии, ведут к скудной речи, ограничению круга общения, приводят к трудностям в более зрелом возрасте.
Заключение
Зависимость от гаджетов может иметь серьезные последствия для здоровья. Важно быть осознанными в использовании технологий, ограничивать время на экранах и уделять внимание физическому и психическому благополучию. Регулярные перерывы и активный образ жизни помогут снизить риски, связанные с чрезмерным использованием гаджетов.
Мукаш И. К., врач общей практики
Туберкулез (чахотка) – это инфекционное заболевание, возбудителем которого являются микобактерии – палочки Коха. Своё название бактерия получила в честь немецкого врача микробиолога Роберта Коха, открывшего и описавшего в 1882 году возбудителя туберкулеза.
Микобактерия туберкулеза чрезвычайно живуча: долго сохраняется в земле, устойчива к воздействию спирта и кислот. Погибнуть она может под длительным воздействием прямых солнечных лучей, высоких температур и хлорсодержащих веществ.
Туберкулез распространен во всех странах и среди представителей всех возрастных групп. По данным ВОЗ в мире насчитывается до 10,8 млн человек, больных туберкулезом, в их числе 1,3 млн детей.
Туберкулез может поражать любые органы человека: кожу, кости, почки, позвоночник, мозг. Но чаще всего встречается туберкулез легких. Основным источником возбудителя является человек, больной легочной формой туберкулеза и выделяющий микобактерии из дыхательных путей при кашле, чихании, разговоре. Частицы мокроты попадают в дыхательные пути здорового человека, находящегося возле больного. Мокрота может оседать на поверхности пола или земли, на предметах и вещах, откуда попадают в организм. Попав в легкие, бактерии могут по лимфатическим сосудам или с током крови переноситься в другие части тела, попадая в почки, кости и суставы, мозг и т.д. При ослаблении иммунитета бактерии туберкулеза начинают размножаться, что ведет к развитию активного заболевания. Считается, что один инфицированный человек может заразить до 10 человек в год. Туберкулезом можно заразиться и от больного животного при употреблении некипяченного молока и изделий из него.
Факторы способствующие заболеванию туберкулезом:
В группу риска по заражению туберкулезом входят:
Распространенные симптомы туберкулеза, о которых надо помнить всем:
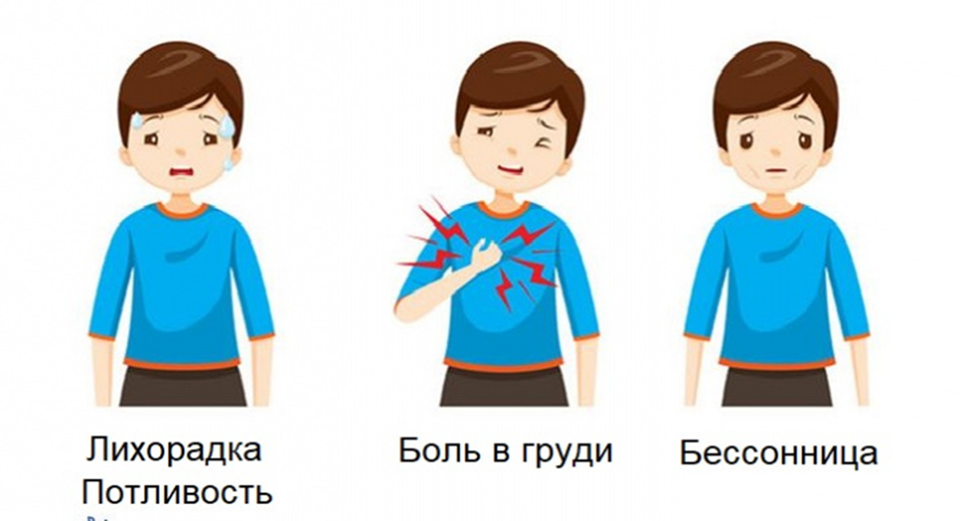
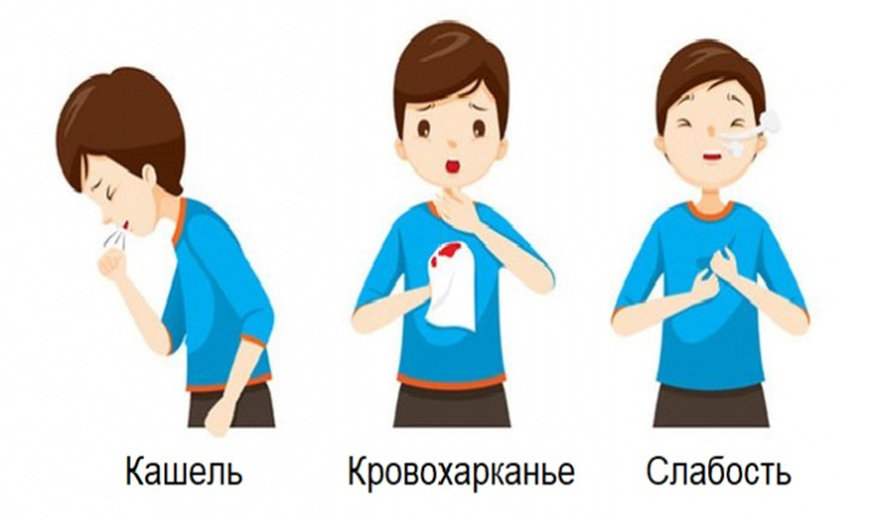
Общие рекомендации по профилактике туберкулеза:
Внимание!
Если у вас возникли длительный кашель, лихорадка и необъяснимая потеря веса, обратитесь за медицинской помощью, так как лечение туберкулеза на ранней стадии поможет остановить распространение инфекции и повысить ваши шансы на полное выздоровление.
Болат Арна врач ЗОЖ

Ежегодно 7 апреля весь мир отмечает День здоровья. В 2025 году этот день открывает начало годичной кампании, которая будет проходить под девизом «Здоровое начало жизни – залог благополучного будущего!». Этот призыв обращается к мировому сообществу в области медицины и к правительствам стран с целью активизировать усилия по ликвидации предотвратимой материнской и младенческой смертности и уделять приоритетное внимание здоровью и благополучию женщин в целом, обеспечить выживание и процветание каждой женщины и каждого младенца.
Здоровые родители – здоровый ребенок. С этим высказыванием не поспоришь. Для рождения здорового и желанного малыша паре, которая хочет стать родителями и реализовать свои репродуктивные планы, поможет прегравидарная подготовка.
Целью прегравидарной подготовки (от латинского «gravida» – беременность и pre-предшествие) является подготовка супружеской пары к полноценному зачатию, вынашиванию беременности и рождению здорового малыша.
Согласно бюллетеню ВОЗ прегравидарное консультирование необходимо проводить всем женщинам репродуктивного возраста. Женщины и их семьи нуждаются в высококачественной помощи, в физической и эмоциональной поддержке до, во время и после родов. Врач любой специальности, которому стало известно о желании женщины родить ребенка, должен информировать ее о необходимости прегравидарной подготовки, чтобы пара вступила в гестационный период в наилучшем состоянии физического здоровья и полной психической и психологической готовности.
Женщине необходимо объяснить, что это первые шаги к будущему материнству. Прегравидарную подготовку нужно начинать не позднее, чем за 3 месяца до зачатия, причем готовиться к зачатию необходимо и женщине и мужчине. Это объясняется тем, что ребенок 50 % генетического материала наследует от матери и 50 % от отца. Прегравидарная подготовка очень важна для будущей мамы, так как беременность это не только состояние счастья и блаженства от нахождения маленького человечка в утробе мамы, но и большая нагрузка на организм беременной.
Во время беременности у женщины происходят физиологические изменения во всех органах и системах, которые необходимы для полноценного вынашивания ребёночка. А для этого организм будущей мамы должен быть готов к значительным переменам. У здоровой женщины физиологические гестационные процессы не вызывают стресса, беременность и роды протекают без осложнений и в срок. Но если у женщины были или имеются проблемы со здоровьем, то во время вынашивания малыша или в родах могут возникнуть различные осложнения. И для того, чтобы в спешке не лечить отклонения в состоянии здоровья в период беременности, необходима профилактика – прегравидарная подготовка, которая поможет:
Что в себя включает прегравидарная подготовка?
Прегравидарную подготовку называют ещё и преконцепционной (от английского «conception» – зачатие). Она включает в себя комплекс лабораторных, диагностических и лечебно-профилактических мероприятий, направленных на поддержание здоровья. Перед планируемой беременностью, кроме гинеколога, женщину консультируют терапевт, уролог, кардиолог, эндокринолог, а также и смежные специалисты – стоматолог, оториноларинголог. При необходимости проходит обследование и мужчина. Независимо от состояния здоровья, паре предлагается следовать определенным рекомендациям, которые будут полезны всем без исключения. Они включают в себя:
Отдельное значение имеет питание будущей мамы. Оно должно быть полноценным, сбалансированным по количеству белков, жиров, углеводов, макро и микронутриентов. Женщина за 3 месяца до планируемой беременности и в течение 12 недель наступившей беременности должна принимать витаминно-минеральный комплекс для планирующих беременность. Обязательно показан прием препарата, содержащего витамин В9 – фолиевую кислоту. Прием фолиевой кислоты является самым действенным и доказанным методом для профилактики развития пороков нервной трубки у будущего ребенка. Дозировка препарата не менее 400 мкг в сутки. Кроме фолиевой кислоты женщине рекомендуется прием препаратов йода по 200 мкг в сутки, но только после консультации эндокринолога. Это особенно важно в географических районах с дефицитом йода.
Если вы сказали себе и своему партнеру «Хочу ребенка!», то это замечательное решение. Вы на правильном пути в достижении заветной цели – рождении здорового малыша.

Здоровья вам и вашим детям!
Шевченко Татьяна Николаевна, врач гинеколог отделения платных медицинских услуг

15 апреля – отмечается Международный день специалиста лабораторной диагностики. Этот день учрежден ВОЗ в знак признания того, какое важное звено отводится лабораторной диагностике в деятельности современных медицинских и немедицинских организаций.
Мало кто знает об этом профессиональном празднике, редко кто видит этот кропотливый труд, но все понимают, насколько он неоценим! Очень много болезней — от сердечно-сосудистых до легочных, от диабета до рака — требуют лабораторного подтверждения. В большинстве случаев от результатов лабораторных анализов зависит врачебная тактика, выбор метода лечения, здоровье, а иногда и жизнь наших пациентов. Руками сотрудников клинических лабораторий ежедневно проводятся сотни трудоемких анализов, которые предоставляют докторам более 70% информации для принятия важного решения в отношении пациента.
Интересна история этого праздника, она началась всего лишь несколько лет назад, когда в некоторых странах Европы стали проводить День медицинского техника – лаборанта. Но, вскоре этот день приобрел более широкое значение, он объединил в себя сотрудников разных лабораторий, включая биологов, химиков и других специалистов, которые проводят различные виды лабораторных исследований.
Медицинская наука и технический прогресс стремительно двигаются вперёд. В настоящее время в медицинских лабораториях проводятся общеклинические, гематологические, серологические, цитологические, биохимические анализы, иммунологические и иммуноферментные исследования, оценка гемостаза, бактериологические исследования. Особое место принадлежит генетическим исследованиям, где лечащий врач целиком и полностью опирается на результаты изучения генетического материала. Причем, эти исследования применяются не только в медицине, но и во многих других сферах человеческой деятельности.
Что включает в себя специальность: Лабораторная диагностика
Понятие «Лабораторная диагностика» включает в себя не только само исследование, но и много других процессов – это и «забор» биологического материала, его хранение и транспортировка, непосредственно лабораторное исследование, расшифровку данных анализов. Сотрудники лаборатории еще на этапе студенчества изучают анатомию, биологию, генетику, методы клинических исследований, микробиологию, химию, цитологию, гистологию и другие науки. Современный работник лаборатории – это разносторонне образованный человек, квалифицированный, конкурентоспособный, который может диагностировать заболевания по результатам лабораторных исследований (например – сахарный диабет, болезни крови, воспалительные процессы, инфекции и другие состояния), готовить для работы реактивы и питательные среды, исследовать факторы окружающей среды – продуктов питания, воды, почвы, воздуха. Он находится на прямой связи с лечащими врачами, так как в некоторых случаях необходимо срочно передать результаты анализов, особенно когда это касается экстренных ситуаций.
Рекомендации по подготовке к лабораторным исследованиям
При любом заболевании первое, что чаще всего назначает врач после беседы с пациентом – это лабораторные анализы. На основании полученной информации проводятся дальнейшие исследования, ставится диагноз, назначается лечение, проводится контроль состояния пациента. Поэтому очень важно правильно подготовиться к сдаче анализов.
Это связано с тем, что в организме после этих процедур могут произойти изменения, которые скажутся на результатах анализов и могут быть неверно интерпретированы.
Обо всех нюансах подготовки к исследованию Вам объяснит лечащий врач или медицинская сестра. Главное – правильно следовать рекомендациям.
Габбасова С.Ш., старший лаборант клинико-диагностической лаборатории

Менингит – это тяжелое острое инфекционное заболевание, вызывающее воспаление оболочек головного и спинного мозга. По статистике ВОЗ ежегодно более 2-х миллионов людей в мире заболевают менингитом, 1 из 10 пациентов, заболевших менингитом, погибает из-за стремительного развития болезни и его осложнений, а каждый пятый переболевший становится инвалидом, вплоть до двигательной и интеллектуальной недостаточности.
Специалисты выделяют три основных типа менингита: бактериальный, вирусный и грибковый. Наиболее распространенный и самый опасный из них – это бактериальный менингит (менингоэнцефалит). Его возбудителями являются бактерии менингококк, пневмококк, а также гемофильная палочка. Летальность при тяжелом гнойном бактериальном воспалении оболочек мозга, особенно у детей раннего возраста, может достигать 30-60%! Реже возбудителями могут быть листерии, стафилококки, энтерококки и другие микроорганизмы.
Большинство случаев менингококковой инфекции в Казахстане вызваны серотипами менингококка A, B, C и Y. В 2018 году в Казахстане в конце весны – начале лета возникла вспышка менингита, в разных регионах страны было зафиксировано 54 случая заболевания. К огромному сожалению 12 человек погибли, из них пятеро были детьми младшего возраста.
Пути заражения
Для менингококковой инфекции характерна сезонность: зимне – весенний период. Но отдельные вспышки заболевания возникают и в летнее время, когда начинается «купальный» сезон.
Источник заболевания – только человек, больной или носитель инфекции. Заражение происходит, в большинстве случаев, воздушно-капельным путем (при кашле, чихании, разговоре). Также заражение может происходить фекально-оральным путем (источником инфекции являются грязные руки) и контактно – бытовым путем (через предметы, которыми пользовался больной – общие чашки, ложки, зубные щетки). Инфекцию можно «подхватить» и после купания в загрязненных водоемах.
Наиболее опасными источниками инфекции являются больные менингококковым назофарингитом, так как они интенсивно выделяют бактерии во внешнюю среду при кашле и чихании. Поэтому, вспышки менингита чаще всего возникают в организованных коллективах, где высокая плотность, люди много контактируют и не очень хорошая вентиляция в помещениях. В группе риска по заболеванию менингитом находятся дети до 5 лет (особенно 1-го года жизни), подростки и пожилые люди.
Течение заболевания
Инкубационный период заболевания – от 2 до 20 дней, в среднем 2- 4 дня. Менингококковая инфекция может иметь разные клинические варианты, от бессимптомного носительства и назофарингита до генерализованных форм (гнойного менингита, менингоэнцефалита с поражением многих органов и систем), менингококкцемии. Последняя форма является самой тяжелой, она отличается молниеносным течением и высокой вероятностью смерти в течение нескольких часов от начала заболевания.
Бактериальный менингит, как правило, развивается стремительно, в течение 1-3 дней развивается острый назофарингит с высокой температурой тела (до 38°С). Проникновение возбудителя в кровоток (менингококкцемия, менингококковый сепсис) сопровождается внезапным приступом озноба, резкой и невыносимой головной болью, повышением температуры тела до 40°С.
Основными признаками менингита являются:
Вирусный менингит (или серозный) протекает легче, болезнь развивается через 3-4 дня после заражения, сначала похожа на обычную респираторную инфекцию, но затем симптомы быстро нарастают и усугубляются.
Профилактика менингита
От заболевания менингитом (менингоэнцефалитом) не застрахован никто. Но его можно предотвратить!
Для снижения риска заболевания, необходимо соблюдать общие меры профилактики:
Вакцинация – наиболее эффективный способ защиты от самой опасной формы бактериального менингита.
На текущий день разработаны качественные вакцины против менингококка, пневмококка и гемофильной палочки. Прививка заранее готовит организму к встрече с инфекцией. Если вакцинированный человек заболевает менингитом, болезнь развивается не так стремительно и человек имеет больше шансов на полное выздоровление. В некоторых случаях привитый организм может самостоятельно перебороть инфекцию.
В Казахстане прививки против пневмококка и гемофильной палочки входят в Национальный календарь вакцинации для детей, проводятся совершенно бесплатно.
Вакцинация против менингококка проводится добровольно или по особым медицинским показаниям. Вакцины от менингококка в Казахстане проводятся в частных медицинских организациях.
Рекомендации для туристов и паломников
Если Вы планируете туристическую поездку за рубеж, то перед посещением рекомендуется изучить эпидемиологическую ситуацию в стране пребывания, узнать какие прививки вы должны иметь, в том числе и от менингита. Например, для посещения США необходимо быть вакцинированным против менингококка.
Паломники, планирующие совершить умру и хадж в Саудовскую Аравию, должны быть привитыми и иметь сертификат о вакцинации от менингококковой инфекции. Паломник должен быть привит в течение последних 3-х лет и не менее чем за 10 дней до прибытия в Мекку.
ПОМНИТЕ! При возникновении симптомов менингита ни в коем случае нельзя заниматься самолечением. Заболевание может развиваться стремительно и правильно оценить состояния больного, особенно ребенка первых месяцев жизни, может только врач.
Срочно вызывайте бригаду скорой помощи!
Шагманова С.К. врач инфекционист ОСМП
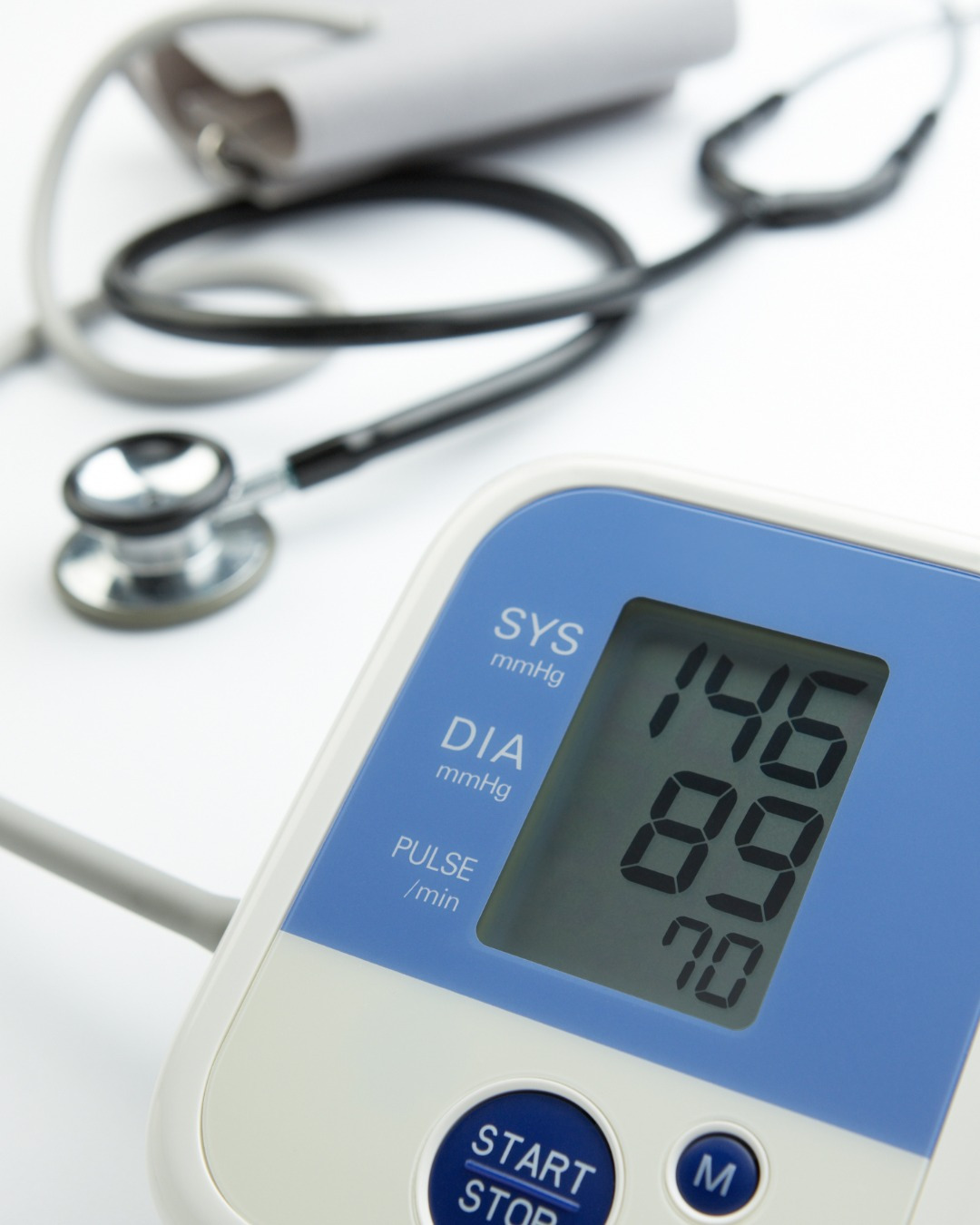
Артериальная гипертония (АГ) – это хроническое заболевание, основным признаком которого является постоянное или периодическое повышение артериального давления (АД). Давление считается повышенным, когда систолический показатель («верхнее давление») превышает 140 мм ст. рт., а диастолический («нижнее давление») – 90 мм ст. рт.
Артериальная гипертония опасно своими осложнениями. Она является одной из ведущих причин инсульта, инфаркта миокарда, почечной недостаточности, потери зрения.
По данным ВОЗ около 30 % взрослого населения планеты страдают АГ, что составляет более миллиарда человек! Не измеряя артериальное давление, невозможно выявить данное заболевание. У многих людей гипертония на начальных стадиях может ничем не проявляться, поэтому ее называют «молчаливым убийцей». В этом коварство гипертонии!
При несвоевременном обращении к врачу или отказе человека от регулярного лечения, заболевание будет прогрессировать, протекать с частыми кризами и приводить к осложнениям.
Гипертонический криз
Гипертонический криз — это осложнение артериальной гипертензии, при котором давление резко повышается до очень высоких цифр – 180/120 мм. рт. ст. и выше. Это состояние требует экстренной помощи, так, как может привести к :
Спровоцировать гипертонический криз могут:
Что делать при гипертоническом кризе: пошаговая самопомощь:
– нарушение зрения, мелькание в глазах, шум в ушах;
– очень высокое давление, выше 180/120 мм рт. ст.;
– учащенное сердцебиение, дрожь в руках, потливость;
– боль в груди, одышка;
– тревога, паника, беспокойство, чувство страха;
2. Сохраняйте спокойствие
Паника повышает давление ещё больше. Примите успокоительное средство –валериану, пустырник. Если рядом с Вами нет никого, откройте окно для притока свежего воздуха, сядьте удобно или ложитесь с приподнятой головой. Глубоко и медленно дышите: вдох — 4 сек, выдох — 6 сек.
3. Примите препарат экстренной помощи
Измерьте артериальное давление. Если вам уже назначен врачом препарат для экстренного снижения давления (например, Каптоприл 25 Мг, Нифедипин, Моксонидин) — примите его под язык. Соблюдайте инструкцию и дозировку!
В случае появления болей за грудиной (что может быть проявлением стенокардии) следует принять нитроглицерин – 1 дозу спрея под язык.
Очень важно!
– Не старайтесь сбивать давление резко, за 5 – 10 минут, это плохо для кровоснабжения мозга! Оптимальная скорость снижения АД — на 25% от исходного уровня в течение 1– 2 часов. Например: если показатели АД 170/100 мм рт ст, то за час рекомендуется снизить его до 150/ 85 мм рт ст.
– Не применяйте неэффективные средства (Дибазол, Магнезия и др.).
– Не используйте препараты не назначенные врачом!
– Пациенту во время криза нельзя курить, ходить, наклоняться, принимать пищу.
4. Контроль давления.
Измеряйте давление каждые 20 – 30 минут и записывайте показатели в блокнот. Также запишите какие препараты Вы уже приняли, дозу и время приема.
НО! Если давление не снижается в течение часа или симптомы нарастают — вызывайте скорую помощь!
5. Когда обязательно надо вызывать бригаду скорой помощи.
Если Вас беспокоят:
До приезда бригады СМП оставайтесь в постели, дальнейшие действия определит врач “скорой помощи”!
Криз опасен своими осложнениями и может привести к непоправимым последствиям. Основа профилактики гипертонического криза – это регулярный приём назначенных гипотензивных препаратов и контроль артериального давления.
При гипертонии очень важно следить за своим здоровьем, своевременно посещать врача и регулярно проходить комплексный профилактический медицинский осмотр.
ПОМНИТЕ, ОТ ВАС ЗАВИСИТ МНОГОЕ!
Утешов Е.Б., Зарипов О.Б. врачи отделения скорой медицинской помощи

Курение – одна из самых серьезных угроз для здоровья населения во всем мире, и Казахстан не является исключением. И хотя с 2015 по 2020 год уровень курения среди взрослого населения снизился на 2%, тем не менее, эта привычка все еще остается широко распространенной. Доказано, что курение является причиной примерно 30% всех случаев онкологических заболеваний и 80% случаев хронической обструктивной болезни легких в стране.
Главные убийцы сердца и сосудов – это никотин и угарный газ. Угарный газ связывает гемоглобин, и не позволяет ему переносить кислород к органам и тканям, вызывая в них нарушение обмена. Никотин повреждает клетки в стенках сосудов, там начинает откладывается «плохой» холестерин, что ведёт к сужению их просвета и нарушению питания сердца, мозга, нижних конечностей. Доказано, что у курящих:
Вред курения не ограничивается только курильщиками. Пассивное курение также представляет серьезную опасность для здоровья окружающих. Исследования показывают, что более 40% детей и 30% женщин в Казахстане подвергаются воздействию табачного дыма в домашних условиях, что может привести к различным заболеваниям, включая астму и другие респираторные болезни.
Курение негативно сказывается не только на здоровье, но и на бюджете семьи – ежегодные затраты на сигареты и лечение заболеваний, связанных с курением, составляют миллионы тенге, что приводит к значительным финансовым потерям.
Курение негативно влияет на качество жизни. Люди, зависимые от никотина, сталкиваются с ограничениями в социальных взаимодействиях и часто испытывают дискомфорт из-за необходимости курить там, где это запрещено. Это приводит к социальной стигматизации курящего и изоляции среди некурящего коллектива.
Как курение влияет на организм беременной и её ребёнка? Какие могут быть последствия у ребёнка?
Курение во время беременности крайне опасно как для женщины, так и для плода, в том числе при пассивном курении, то есть даже тогда, когда женщина не курит, но вынуждена находиться среди курящих и вдыхать ядовитый дым.
Влияние на беременную:
Возможные последствия для ребёнка:
Электронные сигареты, вейпы, айкосы и кальяны также чрезвычайно опасны для беременной женщины и ее будущего малыша.
Курение одного, а особенно обоих родителей, в несколько раз увеличивает вероятность курения ребенка в будущем.
Единственный способ снизить эти риски — полный отказ от курения!
Ожидание малыша или подготовка к беременности – прекрасное время для того чтобы принять решение бросить курить. Отказ от курения — лучший шаг к здоровью! Не лишайте себя и своего ребенка шанса на хорошее здоровье!
Помните: Ваше здоровье в Ваших руках!
Смаилова Ф.К. врач ЗОЖ
Информация для мужчин: рак предстательной железы
Рак предстательной железы – одно из самых распространённых онкологических заболеваний мужской мочеполовой системы. Предстательная железа (или простата) расположена под мочевым пузырем и охватывает начальную часть мочеиспускательного канала. Рак простаты чаще всего развивается у мужчин старше 50 лет и среди всех злокачественных новообразований у мужчин уступает место только опухолям лёгких и желудка. В последние годы отмечается «омоложение» и учащение патологии. Поэтому забота о своём здоровье, своевременная профилактика и диагностика помогают значительно снизить риски развития рака простаты. Диагностикой и лечением рака простаты занимаются врачи урологи и онкологи.
Почему возникает рак предстательной железы? Точные причины изучены пока не полностью, но врачи выделяют несколько факторов риска:
Коварство заболевания в том, что на ранних стадиях рак простаты, ничем себя не проявляет – никаких жалоб нет! Однако, иногда мужчину могут беспокоить следующие неприятные ощущения:
Обратите внимание: при появлении подобных симптомов обязательно обратитесь к врачу!
Методы диагностики:
Для ранней диагностики рака простаты основным является анализ крови на ПСА и его фракции. Сегодня «тревожная граница» ПСА находится на уровне 3 нг/мл. Важно отметить, что ПСА может повышаться также при простатите, аденоме простаты и после различных манипуляций с органом (катетеризация мочевого пузыря, биопсия простаты, массаж и др.), поэтому каждый случай повышения ПСА надо обязательно исследовать.
Регулярные профилактические обследования помогают обнаружить заболевание на ранней стадии и эффективно его лечить.
Лечение: Варианты лечения зависят от стадии заболевания и общего состояния пациента. Они включают в себя:
Важно помнить: современные методы лечения позволяют успешно бороться с этим заболеванием!
Как снизить риск развития рака простаты? Профилактика.
Чтобы снизить риск развития рака предстательной железы, следуйте простым рекомендациям.
Здоровое питание:
Активный образ жизни:
Контроль веса тела:
Регулярные медицинские осмотры:
Отказ от вредных привычек:
Помните: Ваше здоровье — в ваших руках! Не откладывайте визит к врачу — ранняя диагностика спасает жизни! Будьте внимательны к своему организму и заботьтесь о будущем!
Алиев А.Т. врач уролог отделения специализированной медицинской помощи

Сахарный диабет (СД ) — это хроническое заболевание, которое требует комплексного подхода к его лечению и контролю. Существует такое изречение: Диабет – это не болезнь, это образ жизни. То есть, диабет требует к себе уважительного отношения и самодисциплины. В целом, для здорового человека, уровень глюкозы (сахара) в крови натощак должен быть в диапазоне 3,3 – 5,5 ммоль/л. Для людей с СД 2 типа норма сахара в крови перед едой находится в диапазоне 4 – 7 ммоль/л, а через 90 минут после еды – не выше 8,5 ммоль/л.
Одним из ключевых аспектов в контроле уровня сахара в крови при диабете является физическая активность. Физические упражнения очень полезны для людей с диабетом, как первого, так и второго типа. Здесь мы разберем, почему физическая активность важна для людей с диабетом, какие виды упражнений могут быть вам полезны и как правильно подходить к тренировкам.
Почему физическая активность важна?
Рекомендации по физической активности.
Заключение
Физическая активность — это важный компонент жизни пациентов с сахарным диабетом, который может значительно улучшить качество жизни. Она особенно необходима тем пациентам, у которых наблюдается снижение чувствительности периферических тканей к инсулину. Благодаря регулярным занятиям физическими упражнениями, диете и приему назначенных препаратов уровень глюкозы к крови удается приблизить к норме и сохранять здоровье на долгие годы.
Помните, что каждый человек уникален, и подход к физической активности должен быть также индивидуальным. Слушайте свое тело, консультируйтесь с врачом и находите те виды физических нагрузок, которые приносят вам радость и удовлетворение.
Будьте активны и заботьтесь о своем здоровье!
Стамкулова Арайлым Талгатовна, врач мобильной бригады поликлиники

Укажите свои контакты и мы Вам перезвоним в ближайшее время

